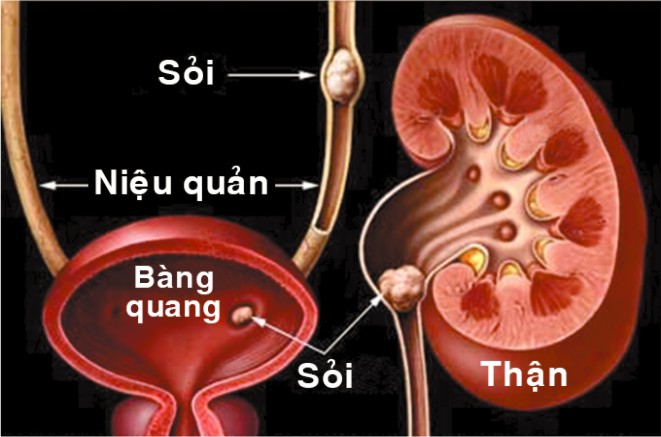
1. Dịch tễ học
Sỏi đường tiết niệu là bệnh do sỏi được hình thành trong đường tiết niệu. Biểu hiện lâm sàng là hội chứng tắc nghẽn đường tiết niệu và các biến chứng do sỏi gây nên. Bệnh gặp ở mọi chủng tộc, mọi lứa tuổi, mọi giới và mọi vùng địa lý. Trên thế giới, có những vùng có tỉ lệ sỏi tiết niệu cao gọi là vành đai sỏi. Việt Nam là nước nằm trong vùng vành đai sỏi của thế giới, tỉ lệ sỏi gặp từ 2-12% dân số tùy theo vùng. Người ta thấy tỉ lệ sỏi đường tiết niệu tăng lên ở các nước công nghiệp phát triển, và tỉ lệ sỏi đường tiết niệu thấp hơn ở các nước mà nền kinh tế chủ yếu là nông nghiệp. Tỉ lệ sỏi đường tiết niệu cao ở những vùng khí hậu nóng và khô, ở Israel tỉ lệ sỏi đường tiết niệu cao hơn các vùng ôn đới ở Châu Âu.
https://www.youtube.com/watch?v=aON3LbgZwS8
Quan sát ở các nước phương tây cho thấy, thành phần và vị trí sỏi đường tiết niệu thay đổi theo thời gian. Trước những năm 1900, bệnh gặp chủ yếu là sỏi bàng quang, xảy ra ở trẻ em với thành phần chính của sỏi là ammonium acid urat, có hoặc không có oxalat calci. Sau 1900, bức tranh về sỏi đường tiết niệu thay đổi với biểu hiện chủ yếu là sỏi đường tiết niệu cao (đài bể thận và niệu quản), xảy ra chủ yếu là người lớn với thành phần chủ yếu là sỏi calci oxalat có hoặc không có calci phosphat. Sự thay đổi này là do ảnh hưởng của chế độ dinh dưỡng và vệ sinh.
Sỏi đường tiết niệu với thành phần magnesium ammonium phosphat thường xảy ra ở những người bị nhiễm khuẩn đường tiết niệu, chủ yếu thấy ở những phụ nữ bị nhiễm khuẩn đường tiết niệu mà loại vi khuẩn có khả năng phân hủy ure thành ammonia và carbon dioxid. Ở nhiều nước, nhất là những nước chậm phát triển, đây vẫn là týp sỏi thường gặp ở trẻ em. Trẻ em dưới 5 tuổi bị sỏi đường tiết niệu kết hợp với các bất thường đường tiết niệu như hẹp khúc nối bể thận niệu quản, bất thường van niệu quản chỗ đổ vào bàng quang gây trào ngược bàng quang niệu quản.
Sỏi acid uric thường chỉ chiếm ít hơn 6% các loại sỏi. Tuy nhiên, ở những nước có nền kinh thế phát triển, mức sống cao như ở trung tâm Châu Âu, các quốc gia vùng vịnh nhiều dầu mỏ, một phần Nam Mỹ, tỉ lệ sỏi acid uric cao tới 25%. Những người ăn chế độ nhiều protein động vật (giàu purin) hoặc uống nhiều bia (có chứa nhiều purin như guanosin) có nguy cơ cao bị sỏi acid uric.
Ở Việt Nam, gặp chủ yếu là sỏi calci oxalat và calci phosphat hoặc sỏi hỗn hợp, loại sỏi này chiếm tỉ lệ 60-80% các loại sỏi. Sỏi acid uric trước đây ít gặp, nhưng hiện nay do tỉ lệ bệnh gút gia tăng, nên tỉ lệ sỏi này cũng tăng lên. Sỏi struvit cũng hay gặp vì tỉ lệ nhiễm khuẩn đường tiết niệu còn cao, nhất là ở phụ nữ.

Hình ảnh sỏi đài và bể thận trái Sỏi hình san hô được mổ lấy ra từ một bệnh nhân
2. Cơ chế hình thành sỏi
2.1. Các giả thuyết giải thích quá trình tạo sỏi
Quá trình tạo sỏi như thế nào cho đến nay vẫn chưa rõ. Có nhiều giả thuyết được đưa ra để giải thích quá trình tạo thành sỏi ở đường tiết niệu, nhưng chưa có giả thuyết nào giải thích được một cách thỏa đáng mọi trường hợp bị sỏi. Người ta thống nhất là sỏi được hình thành và được giữ lại ở hệ thống đường tiết niệu bắt nguồn từ một số nhân được tạo ra ban đầu. Các nhân ban đầu này lớn dần lên do quá trình gắn kết các tinh thể, và sỏi lớn dần lên cho đến khi gây ra các triệu chứng lâm sàng. Có hai thuyết chính được đưa ra để giải thích quá trình hình thành nhân sỏi, đó là thuyết “hạt tự do” (free partical) và thuyết “hạt cố định” (fixed partical). Thuyết “hạt tự do” giải thích quá trình sỏi hình thành ở ngoài tế bào (trong lòng ống thận). Thuyết “hạt cố định” giải thích khởi đầu tạo sỏi từ nhu mô thận (trong tế bào hoặc mô kẽ thận). Cả hai thuyết đều chấp nhận, khởi đầu của quá trình tạo sỏi là hiện tượng sinh hóa liên quan đến việc tạo thành các tinh thể của các muối trong nước tiểu, trong những điều kiện thích hợp. Mỗi thuyết nhấn mạnh đến vị trí và cơ chế khởi đầu của quá trình tạo sỏi.
Thuyết “hạt tự do” cho rằng do hiện tượng tăng bài tiết các chất hòa tan vào nước tiểu tới mức bão hòa, làm chúng kết tinh thành các tinh thể. Các tinh thể hình thành trong đường tiết niệu kết dính với nhau để tạo thành nhân, và to dần lên do sự kết dính tiếp tục các tinh thể để trở thành các hạt lớn hơn. Các sạn sỏi này trôi theo dòng nước tiểu và bị “bẫy” lại ở các vị trí hẹp của đường tiết niệu. Tại các vị trí này, chúng tiếp tục lớn lên để tạo thành sỏi. Lý thuyết này dựa trên cơ sở đi kèm với sỏi có tăng nồng độ các ion, các muối, hoặc các acid trong nước tiểu, các chất này có cùng thành phần với sỏi. Sự tăng quá mức các thành phần trong nước tiểu cho thấy có nguy cơ tạo sỏi.
Thuyết “hạt cố định” cho rằng, khởi đầu là sự lắng đọng các muối ở trong mô kẽ thận hoặc trong tế bào ống thận. Các tế bào và các mô vùng này bị phá hủy làm bộc lộ các tinh thể ra đường tiết niệu và chúng trở thành nhân gắn với một vị trí ở ống thận hoặc mô thận. Các nhân này lớn dần lên do sự kết dính tiếp tục các tinh thể, rồi sau đó bong ra đường tiết niệu. Các sạn sỏi này bị bẫy lại ở các vị trí hẹp của đường tiết niệu và tiếp tục lớn để trở thành sỏi. Lý thuyết này có cơ sở là người ta phát hiện thấy có các “hạt” ở trong tế bào ống thận và thực tế có hiện tượng lắng đọng các muối trong mô kẽ thận hoặc ở nhú thận. Thực nghiệm truyền vào phúc mạc động vật natri oxalat, thấy xuất hiện các tinh thể dính vào thành ống thận ở những con vật này. Sự tồn tại “chất dính sinh học” gây dính các tinh thể vào thành tế bào đã được biết đến từ nhiều năm trước, đó là các mucoid không đặc hiệu, các mucoprotein đặc hiệu, và dạng polyme của mucoprotein Tamm-Horsfall. Người ta cho rằng, chất dính đã làm chậm di chuyển các tinh thể và gây dính các tinh thể vào thành ống.
2.2. Cơ chế hình thành các tinh thể trong nước tiểu
Các tinh thể hình thành trong nước tiểu có liên quan với tình trạng bão hòa các chất hòa tan trong nước tiểu, và nồng độ các chất hoạt hóa hoặc ức chế quá trình kết tinh.
+ Tăng nồng độ các chất hoạt hóa quá trình kết tinh để tạo thành các tinh thể: sự có mặt của một số chất, có tác dụng làm tăng hiện tượng ngưng kết các chất khoáng và hình thành các nhân, được gọi là các chất hoạt hóa hay kích hoạt quá trình kết tinh. Các chất có tác dụng hoạt hóa quá trình kết tinh để tạo thành các tinh thể trong nước tiểu đã được phát hiện là: các phức hợp protein-carbonhydrat (mucoprotein), dạng polyme của protein Tamm-Horsfall, các phức hợp polyme hóa tương tự như protein-polysaccharid, các protein acid có chứa aspartic và glutamic acid, gama-carboxyglutamic acid. Các chất hoạt hóa gây tích lũy các tinh thể và hấp thu các phân tử lớn trong nước tiểu lên bề mặt nhân làm sỏi lớn lên.
+ Giảm bài tiết các chất ức chế tạo tinh thể: trái với thuyết hoạt hóa, lý thuyết này giải thích các tinh thể được hình thành do thiếu các chất ức chế sự kết tinh các tinh thể. Các chất có trong nước tiểu có tác dụng ức chế sự kết tinh để tạo thành các tinh thể đã được biết là: hydrophilic colloid, phosphopeptid, peptid acid, glycosaminoglycal, protein Tamm-Horsfall không polyme, glucoprotein acid, và gama-carboxyglutamic acid có trong glucoprotein được gọi là nephrocalcin. Các polyanion cũng được coi là các chất ức chế kết tinh muối calci bao gồm: pyrophosphat, citrat, nucleosid polyphosphat và phosphocitrat. Một số các cation bao gồm magne, các kim loại như thiếc, chì, vanadium. Các chất được coi là chất ức chế kết tinh gồm ba ion (magnesium, pyrophosphat và citrat), và bốn polyanion (RNA, glycosaminoglycan, protein Tamm-Horsfall không polyme, và nephrocalcin) đã được chiết xuất từ nước tiểu trong những năm gần đây, và người ta thấy nồng độ của chúng trong nước tiểu ở người bị sỏi thấp hơn so với người bình thường.
Các chất ức chế tạo sỏi calci phosphat gồm: magne, citrat, fluorid, phosphat, sulphat, kim loại dạng vết, pyrophosphat, phosphocitrat, nucleotid, chondroitin-4-sulphat, mucoprotein Tamm-Horsfall dạng không polyme, chất giống heparin, glucosaminoglycan.
Các chất ức chế tạo sỏi calci oxalat gồm: magne, citrat, phosphat, sulfat, kim loại dạng vết, pyrophosphat, chondroitin-4-sulphat, mucoprotein Tamm-Horsfall không polyme, RNA, glucoprotein, nephrocalcin, chất giống heparin, glycosaminoglycan.
2.3. Lý thuyết tổng hợp các yếu tố tạo sỏi
Các tác giả theo lý thuyết này đã kết hợp các yếu tố có vai trò hình thành sỏi để giải thích quá trình tạo sỏi như: tình trạng bão hòa các chất hòa tan trong nước tiểu, tăng nồng độ các chất hoạt hóa và/hoặc giảm nồng độ các chất ức chế kết tinh để tạo thành các tinh thể trong nước tiểu, thể tích nước tiểu giảm, pH nước tiểu kiềm hoặc acid. Các yếu tố trên được coi là các yếu tố nguy cơ tạo sỏi.
3. Các týp bệnh sỏi
Sỏi đường tiết niệu được phân thành 5 týp chính dựa theo bệnh sinh của sỏi và đặc điểm lâm sàng. Đó là: sỏi calci, sỏi nhiễm khuẩn (magnesium ammonium phosphat), sỏi acid uric, sỏi cystin và một số sỏi hiếm khác.
3.1. Bệnh sỏi calci
Sỏi calci là bệnh sỏi thường gặp nhất, chiếm 60-80% các loại sỏi. Sỏi calci bao gồm hai loại: calci oxalat và calci phosphat.
Sỏi calci oxalat có thành phần chính là calci oxalat, có thể kết hợp với calci phosphat. Sỏi calci oxalat có màu nâu đen, nhiều gai, rất rắn, cản quang rõ, gặp ở nam giới nhiều hơn nữ giới. Ở nước ta hay gặp loại sỏi này. Sỏi calci phosphat dưới dạng brusbit hay apatit, có màu trắng ngà, có nhiều lớp đồng tâm, bở dễ vỡ, thường có kích thước lớn, cản quang rõ, tỉ lệ gặp ở nam và nữ như nhau. Ở nước ta cũng hay gặp loại sỏi này.
Thành phần hóa học của sỏi calci bao gồm:
Calci oxalat monohydrat: Ca(COO)2H2O
Calci oxalat dihydrat: Ca(COO)22H2O
Phosphat tricalci: Ca3(PO4)2
Phosphat octocalci: Ca8H2(PO4)6.5H2O
Carbapatit: Ca10(PO4CO3)6(OH.CO3)2
Khoảng 15-20% số bệnh nhân bị sỏi calci có bệnh nền dễ tạo sỏi, đó là bệnh cường chức năng tuyến cận giáp nguyên phát, tăng oxalat niệu, oxalat niệu bẩm sinh, nhiễm acid ống thận, hội chứng curshing, điều trị steroid kéo dài, nhiễm độc vitamin D, bất động kéo dài, hội chứng sữa-kiềm, bệnh tủy thận bọt biển. Bệnh sỏi calci loại này được gọi là bệnh sỏi calci thứ phát.
Khoảng 80-85% bệnh nhân bị sỏi calci không có bệnh nền dễ tạo sỏi và được gọi là bệnh sỏi calci nguyên phát.
+ Tăng oxalat niệu thứ phát: tăng bài tiết oxalat ra nước tiểu, trường hợp này xảy ra ở một số bệnh đường ruột, không phải do rối loạn chuyển hóa oxalat, cũng không phải do ăn nhiều oxalat. Tăng oxalat niệu xảy ra sau phẫu thuật nối tắt ruột non để điều trị béo phì, bệnh Crohn, nhồi máu ruột non, tăng hấp thu oxalat ở đại tràng do một số tác nhân như tăng acid mật làm tăng tính thấm của đại tràng với oxalat, tăng hấp thu acid béo.
Mặc dù tăng oxalat niệu là nguy cơ tạo sỏi chính trong nhóm bệnh này, thêm vào còn có giảm thể tích nước tiểu, giảm bài tiết citrat và magne, làm tăng thêm nguy cơ tạo sỏi.
+ Bệnh tủy thận bọt biển: sỏi thận trong bệnh tủy thận bọt biển chiếm tỉ lệ rất thấp trong tất cả các bệnh sỏi đường tiết niệu. Không có các yếu tố nguy cơ tạo sỏi được phát hiện trong nước tiểu ở những bệnh nhân này.
+ Các bệnh không thường gặp khác gây sỏi calci thứ phát:
– Bệnh cursing và điều trị corticoid kéo dài: có tỉ lệ cao bệnh nhân bị bệnh cursing và những bệnh nhân được điều trị corticoid kéo dài bị sỏi đường tiết niệu. Tác nhân nguy cơ tạo sỏi đường tiết niệu ở những bệnh nhân này là nước tiểu kiềm do giảm kali, tăng calci niệu do bị loãng xương, làm tăng nguy cơ tạo sỏi calci phosphat.
– Bất động kéo dài: tình trạng bất động kéo dài, đặc biệt ở những người trẻ, gây loãng xương và tăng calci niệu. Tỉ lệ sỏi calci tăng ở những bệnh nhân này, nhưng sỏi do nhiễm khuẩn (magnesium ammonium phosphat) thường gặp hơn, đặc biệt ở bệnh nhân liệt hai chân do phải đặt catheter bàng quang.
– Nhiễm độc vitamin D: uống vitamin D hoặc các thuốc làm tăng hấp thu calci từ ruột như rocaltrol, calcitriol, miacalcic kéo dài, làm tăng calci máu và tăng hấp thu oxalat ở đại tràng, dẫn tới tăng calci niệu và tăng oxalat niệu, gây calci hóa thận và tạo sỏi calci.
– Bệnh sarcoidosis: thường gặp là sỏi calci oxalat, đôi khi hỗn hợp với calci phosphat. Tăng calci niệu và tăng calci máu nhẹ thường gặp ở những bệnh nhân này. Calci hóa tủy thận, đặc biệt nhú thận cũng thường gặp và cần phải phân biệt với bệnh nhân bị bệnh tủy thận bọt biển, nhiễm độc vitamin D, cường chức năng tuyến cận giáp thứ phát.
– Hội chứng sữa-kiềm: những bệnh nhân được điều trị loét dạ dày, tá tràng bằng uống sữa và các muối kiềm kéo dài, đôi khi dẫn tới sỏi calci đường tiết niệu, có lẽ do pH nước tiểu tăng và tăng calci niệu. Phương pháp điều trị này hiện nay ít được sử dụng.
3.2. Bệnh sỏi do nhiễm khuẩn (sỏi struvit)
Sỏi do nhiễm khuẩn (sỏi magnesium ammonium phosphat), còn gọi là sỏi struvit (MgNH4PO4.6H2O), chiếm từ 5-15% các loại sỏi. Sỏi thường có kích thước to, hình san hô, màu trắng ngà, rắn, cản quang. Tỉ lệ bệnh gặp ở nữ gấp hai lần nam giới, tương ứng với tỉ lệ nhiễm khuẩn đường tiết niệu ở nữ gấp hai lần nam giới. Nhiễm khuẩn đường tiết niệu ở trẻ em, xảy ra ở cả hai giới tương đương nhau, và thường kết hợp với các bất thường đường tiết niệu. Nhiễm khuẩn đường tiết niệu mạn tính ở người trẻ, thường gặp do tổn thương bàng quang thần kinh, liệt hai chi dưới, bất động kéo dài sau tai nạn, hoạt động tình dục và có thai cũng là nguy cơ nhiễm khuẩn đường tiết niệu ở phụ nữ. Không phải tất cả các trường hợp nhiễm khuẩn đường tiết niệu đều có nguy cơ tạo sỏi. Chỉ một số vi khuẩn có khả năng phân hủy ure để tạo ra ammonium, bicarbonat, và ion hydroxyl, cùng với kiềm hóa nước tiểu, mới có nguy cơ tạo sỏi. Các vi khuẩn đó là: Escherichia Coli, Proteus, Krebsiella, Streptococcus, Staphylococcus, Pseudomonas.
Sỏi do nhiễm khuẩn thường là magnesium ammonium phosphat có hoặc không có calci phosphat, carbonat apatit, calci carbonat và ammonium hydrogen urat thêm vào. Calci carbonat chỉ hình thành khi pH nước tiểu trên 7,8; amonium hydrogen urat chỉ được tạo thành khi có mặt cả vi khuẩn phân giải ure và acid uric niệu cao. Các chất nền mucoid thường gặp trong nhiễm khuẩn có thể có vai trò tạo sỏi và làm sỏi to lên nhanh.
Trong điều kiện nước tiểu bình thường thì magnesium ammonium phosphat có thể hòa tan rất tốt, nhưng ở độ kiềm cao nó lại bị kết tinh. pH nước tiểu cao và tốc độ bài tiết amonium nhiều là nguy cơ tạo sỏi chủ yếu ở bệnh nhân nhiễm khuẩn đường tiết niệu. Trong nước tiểu những bệnh nhân này, có thể có pyrophosphat (chất ức chế tạo tinh thể calcium phosphat), citrat và các chất ức chế tạo tinh thể khác, đã làm giảm tạo sỏi ở một số bệnh nhân nhiễm khuẩn đường tiết niệu.
3.3. Bệnh sỏi acid uric
Sỏi acid uric chiếm khoảng 1-20% các loại sỏi. Thành phần hóa học gồm hai loại:
Acid uric: C5H4O3N4
Amonium urat: NH4C5H3O3N4.H
Sỏi có màu nâu sẫm, rắn, thường tròn đều, nhẵn như viên đá cuội, không cản quang. Sỏi acid uric hay kết hợp với oxalat calci, thường gặp ở nam giới cao tuổi. Các nước Châu Âu và các nước có nền công nghiệp phát triển, mức sống cao, gặp tỉ lệ sỏi acid uric cao hơn các nước Châu Á và các nước có nền kinh tế chậm phát triển, có mức sống thấp.
Có khoảng 20% bệnh nhân bị bệnh gút nguyên phát, và 40% bệnh nhân bị bệnh gút thứ phát, có sỏi acid uric ở đường tiết niệu. Yếu tố nguy cơ tạo sỏi acid uric là tăng acid uric niệu, pH nước tiểu thấp, thể tích nước tiểu thấp. Nguyên nhân gây tăng acid uric máu mạn tính dẫn tới tăng acid uric niệu là:
+ Bệnh gút nguyên phát
+ Ăn nhiều thực phẩm giàu purin
+ Bệnh tích trữ glycogen-thiếu hụt glucose-6phosphatase
+ Thiếu hụt hypoxanthine-guanin phosphoribocyltransferase (hội chứng Lesh-Nyhan).
+ Bệnh ung thư
+ Thiếu máu và bệnh hemoglobin
+ Bệnh vảy nến
+ Bệnh cystein niệu
Giảm pH nước tiểu và thể tích nước tiểu thấp có thể gây ra tình trạng bão hòa quá mức acid uric trong nước tiểu, ngay cả ở người bài tiết acid uric bình thường. Người ta thấy có mặt các chất ức chế tạo tinh thể có mặt trong nước tiểu của bệnh nhân, nhưng chưa thấy vai trò bảo vệ của chúng chống lại sỏi acid uric. Chế độ ăn nhiều purin là nguy cơ lớn tạo sỏi acid uric, thường gặp ở đàn ông, người lớn, và ở những nước công nghiệp có mức sống cao.
Ở người bình thường, không có tăng acid uric máu, không tăng acid uric niệu, mà có sỏi acid uric thì được gọi là sỏi acid uric nguyên phát. Những người này thường có pH nước tiểu thấp (trung bình 5,3 trong khi người bình thường pH nước tiểu 5,9-6,1). Người bị bệnh tiểu tràng, cắt đoạn ruột, làm thiếu hụt bicarbonat và thể tích nước tiểu thấp, cũng gặp tỉ lệ sỏi acid uric cao hơn người có chức năng tiểu tràng bình thường.
3.4. Bệnh sỏi cystin
Sỏi cystin chỉ chiếm 1-2% các loại sỏi. Thành phần hóa học là I-S-CH2-CH(NH2)-COOH. Sỏi có màu vàng nhạt hoặc trắng ngà, rắn, ít cản quang. Sỏi cystin thường kết hợp với sỏi calci phosphat (apatit), hay gặp ở người trẻ.
Bệnh là hậu quả của rối loạn chuyển hóa amino acid di truyền, liên quan không chỉ với cystin mà còn lysin, arginin, và ornithin. Biểu hiện lâm sàng là cystin niệu. Tác nhân nguy cơ tạo sỏi cystin chủ yếu là nồng độ cystin niệu cao, cũng có vai trò của pH nước tiểu thấp và thể tích nước tiểu thấp ảnh hưởng tới mức độ hòa tan của cystin trong nước tiểu. Khi nước tiểu kiềm (pH >8,0) và thể tích nước tiểu tăng (>3 lít/ngày) có thể phòng được tạo sỏi mới, mặc dù nồng độ cystin trong nước tiểu vẫn cao, trong một số trường hợp còn thấy tan được sỏi cystin đã có. Nếu có nhiễm khuẩn thứ phát, có thể thấy phosphat calci và/hoặc magnesium ammonium phosphat liên kết với sỏi cystin.
Bình thường cystin được bài xuất ở mức thấp trong nước tiểu (10-100mcmol/l), nhưng tăng lên 200-600 mcmol/l ở người bị bệnh cystin niệu, và 1400-4200 mcmol/l ở người đồng hợp tử. Giới hạn hoà tan của cystin ở nước tiểu có pH bình thường (5-7) là khoảng 1250 mcmol/l. Vì vậy, nước tiểu của người bình thường và người có cystin niệu vẫn dưới mức bão hòa và không tạo sỏi. Nước tiểu của người cystin niệu đồng hợp tử là vượt quá mức bão hòa và có nguy cơ tạo sỏi cao. Trong mẫu thực nghiệm tạo sỏi cystin, người ta thấy cystin ở mức bão hòa sẽ tạo ra sỏi mà không cần vai trò của các chất hoạt hóa hay ức chế tạo sỏi.
3.5. Một số bệnh sỏi hiếm gặp
Có một số bệnh sỏi hiếm gặp là hậu quả của một số bệnh chuyển hóa hiếm, hoặc là do dùng thuốc, hoặc là do chế độ ăn. Hình thành sỏi trong các trường hợp này, có liên quan tới tình trạng không hòa tan của các sản phẩm được bài tiết vào nước tiểu.
3.5.1. Sỏi xanthin
Sỏi xanthin là một bệnh hiếm gặp, ở Mỹ gặp với tỉ lệ 4/10 000 người bị bệnh sỏi, ở vùng Đông Đức gặp với tỉ lệ 1/17 000 người bị bệnh sỏi. Tăng bài tiết xanthin vào nước tiểu gặp do bệnh di truyền theo gen thân lặn, đặc trưng bởi thiếu hụt enzym xanthine oxydase gây tăng xanthin và hypoxanthin trong huyết thanh và nước tiểu, đồng thời giảm acid uric trong huyết thanh và nước tiểu. Bệnh sỏi xanthin gặp ở đàn ông và có thể xảy ra ở mọi lứa tuổi. Một số trường hợp khác có thể gặp do điều trị bằng allopurinol kéo dài.
3.5.2. Sỏi 2,8-Dihydroxyadenin
Đây là một bệnh rối loạn chuyển hóa bẩm sinh hiếm gặp, do thiếu enzym adenine phosphoribosyltransferase, gây rối loạn chuyển hóa adenin và tạo ra 2,8-Dihydroxyadenin trong mô và tăng bài tiết vào nước tiểu. Sỏi gặp ở trẻ em và dễ nhầm với sỏi acid uric vì phản ứng hóa học của chúng tương tự nhau. Cho đến 1985 mới chỉ có 20 bệnh nhân được báo cáo, dường như chủ yếu ở Nhật. Phân tích 1500 sỏi bằng phổ hồng ngoại, người ta phát hiện có 2 sỏi 2,8-Dihydroxyadenin.
3.5.3. Sỏi Silica
Một số bệnh nhân uống kéo dài muối magnesium trisilicat để điều trị loét dạ dày, tá tràng, thấy xuất hiện sỏi silica ở đường tiết niệu. Khi acid dạ dày phản ứng với silicat, một phần silica tạo thành dạng kết tủa như một chất gel và phần còn lại hòa tan để tạo thành colloid. Sản phẩm tiếp tục được phân hủy trong đường ruột để tạo ra silicic acid hòa tan. Silicic acid được hấp thu và bài tiết ra nước tiểu, sau khi được cô dặc ở ống lượn xa và ống góp, silica có thể kết tủa và tạo thành sỏi.
4. Triệu chứng
4.1. Triệu chứng lâm sàng
Sỏi hình thành và to dần lên ở đường tiết niệu, không gây ra triệu chứng lâm sàng cho đến khi xuất hiện các biến chứng như: tắc nghẽn đường tiết niệu, nhiễm khuẩn đường tiết niệu, đái ra máu đại thể. Nhiều trường hợp tình cờ phát hiện sỏi đường tiết niệu khi làm các xét nghiệm chẩn đoán hình ảnh do khám sức khỏe thường kỳ, hoặc khám khi có một bệnh khác. Triệu chứng lâm sàng của sỏi đường tiết niệu rất thay đổi, có thể rầm rộ như cơn đau quặn thận, hoặc âm thầm cho đến khi suy thận. Tuy nhiên sỏi đường tiết niệu lại dễ chẩn đoán bằng các xét nghiệm hình ảnh.
+ Đau vùng hố thắt lưng: có thể đau âm ỉ một bên hoặc cả hai bên, vỗ hố lưng đau, điểm sườn thắt lưng đau. Đau thường xuất hiện sau khi vận động. Đau xảy ra khi sỏi ở đài thận, ở bể thận, hoặc sỏi ở niệu quản gây bán tắc đường tiết niệu. Cũng có thể đau do biến chứng viêm thận-bể thận cấp hoặc mạn tính.
+ Cơn đau quặn thận: cơn đau quặn thận có thể là điển hình hoặc không điển hình. Cơn đau thường xuất hiện khi vận động, nhưng cũng có thể xuất hiện tự nhiên. Không có tư thế giảm đau. Thường đau từ một bên hố thắt lưng, lan theo niệu quản xuống vùng bẹn và sinh dục. Cơn đau thường kéo dài vài giờ, có khi 1-2 ngày. Đau có thể hết do điều trị hoặc hết đau tự nhiên. Trong cơn đau có thể kèm theo chướng bụng, buồn nôn hoặc nôn. Sau cơn đau bệnh nhân thường đái ra máu. Cơn đau thường tái phát nhiều lần. Cơn đau quặn thận điển hình thường do sỏi niệu quản.
+ Đái ra máu đại thể: đái ra máu toàn bãi. Làm nghiệm pháp ba cốc thấy cả ba cốc có màu đỏ tương tự nhau. Đái ra máu đại thể thường xảy ra sau cơn đau quặn thận, hoặc sau khi vận động mạnh, giảm khi nằm nghỉ. Đái ra máu là do sỏi di chuyển gây tổn thương đường tiết niệu.
+ Đái buốt, đái rắt: đái buốt, đái rắt, là biểu hiện của tổn thương đường tiết niệu. Sỏi bàng quang thường gây ra đái buốt, đái rắt, sỏi càng nhỏ thì đái buốt đái rắt càng nặng.
+ Đái đục: đái đục là biểu hiện đái ra mủ, xảy ra khi có viêm bàng quang nặng hoặc ứ mủ thận. Đái đục thường kèm theo đái buốt, đái rắt. Có thể không có sốt mà chỉ có đái đục, nhưng cũng có thể sốt cao rét run, đau vùng hố thắt lưng.
+ Đái tắc: khi có sỏi bàng quang có thể có triệu chứng đái tắc. Bệnh nhân đang đái, dòng nước tiểu ngừng đột ngột, kèm theo buốt vùng tầng sinh môn, do sỏi di chuyển gây tắc.
+ Bí đái: có thể bí đái do sỏi bàng quang hoặc sỏi niệu đạo. Bệnh nhân bí đái, cầu bàng quang căng. Cần phân biệt bí đái với vô niệu. Vô niệu là bàng quang không có nước tiểu, còn bí đái là bàng quang chứa đầy nước tiểu, có cầu bàng quang, thông đái ra nhiều nước tiểu và cầu bàng quang xẹp.
+ Thận to: dấu hiệu chạm thắt lưng, bập bềnh thận dương tính. Nếu thận to nhiều có thể nhìn thấy hố thắt lưng đầy, thành bụng vùng mạn sườn nổi vồng, sờ thấy khối thận căng. Thận to thường gặp khi có ứ nước, ứ mủ thận.
+ Tăng huyết áp: khi chưa có suy thận, tăng huyết áp gặp khoảng 10-20% bệnh nhân bị sỏi đài bể thận. Khi có suy thận, tăng huyết áp gặp 60-80% bệnh nhân.
+ Suy thận: có thể gặp suy thận cấp hoặc suy thận mạn. Bệnh nhân có triệu chứng của hội chứng ure máu cao. Bệnh nhân thường không có phù, chỉ phù khi suy thận nặng hoặc có suy tim.
4.2. Triệu chứng cận lâm sàng
4.2.1 Các xét nghiệm máu và nước tiểu
+ Xét nghiệm nước tiểu:
– Hồng cầu niệu vi thể hoặc đái ra máu đại thể, nhất là sau cơn đau quặn thận hoặc sau vận động mạnh. Làm xét nghiệm cặn Addis thấy số lượng hồng cầu trên 1000 hồng cầu/ml/ph.
– Bạch cầu niệu: dương tính khi có nhiễm khuẩn đường tiết niệu. Xét nghiệm cặn Addis thấy có trên 2000 bạch cầu/ml/ph. Có thể có tế bào mủ (tế bào bạch cầu đa nhân thoái hóa), nếu nhiễm khuẩn nặng thì có đái ra mủ.
– Protein niệu: dương tính khi có hồng cầu niệu, bạch cầu niệu, hoặc viêm thận-bể thận cấp hoặc mạn tính.
– Xét nghiệm cặn nước tiểu: có thể thấy các tinh thể trong nước tiểu. Định lượng các thành phần khoáng trong nước tiểu, có thể thấy nồng độ calci niệu tăng, hoặc acid uric niệu tăng, hoặc cystin niệu.
– Cấy khuẩn nước tiểu: có thể dương tính khi nhiễm khuẩn đường tiết niệu, nhất là khi có sỏi struvit (magnesium ammonium phosphat).
– pH nước tiểu: xét nghiệm pH nước tiểu để phát hiện nước tiểu kiềm hoặc toan.
+ Xét nghiệm đánh giá chức năng thận: khi có suy thận thấy ure và creatinin trong máu tăng, mức lọc cầu thận giảm, giảm khả năng cô đặc nước tiểu của thận sớm và nặng hơn giảm mức lọc cầu thận.
+ Các xét nghiệm phát hiện bệnh nguyên: nồng độ calci máu, nhất là calci ion hóa. Định lượng hormon tuyến cận giáp (PTH) trong máu. Xét nghiệm acid uric máu, acid uric niệu. Định lượng cystin máu, cystin niệu.
4.2.2. Chẩn đoán hình ảnh
+ Siêu âm thận tiết niệu: siêu âm thận tiết niệu được dùng phổ biến hiện nay và rất hữu ích trong chẩn đoán, cho phép phát hiện sỏi đường tiết niệu, kể cả các sỏi không cản quang, phát hiện ứ nước, ứ mủ thận. Hình ảnh sỏi là hình đậm âm, phía sau có bóng cản âm. Siêu âm cho phép đo được kích thước sỏi và biết được số lượng sỏi. Sỏi niệu quản đoạn 1/3 giữa hoặc 1/3 dưới không phát hiện được trực tiếp bằng siêu âm, nhưng gián tiếp thấy giãn đài bể thận và đoạn niệu quản trên chỗ bị tắc. Có thể lặp lại xét nghiệm nhiều lần để phát hiện sự di chuyển của sỏi sự thay đổi kích thước sỏi.
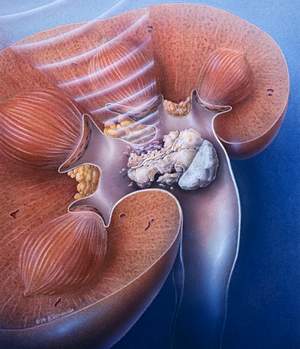
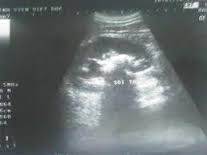
Sỏi bể thận Hình ảnh sỏi bể thận trên siêu âm (vùng đậm âm có bóng cản)
+ Chụp X-quang thận tiết niệu thường qui: thấy được sỏi cản quang đường tiết niệu và cho thấy bóng thận có thể to do ứ nước.
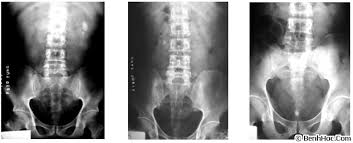
Hình ảnh X-quang sỏi thận trái (hình trái), sỏi bàng quang (hình phải)
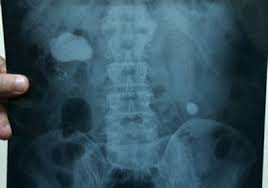
Hình ảnh X-quang sỏi lớn hình san hô thận phải, sỏi 1/3 giữa niệu quản trái
+ Chụp thận thuốc tĩnh mạch: đây là xét nghiệm thường được tiến hành, cho phép chẩn đoán phân biệt sỏi đường tiết niệu với các hình cản quang không phải sỏi. Nhận định được hình dáng đài bể thận, niệu quản. Đánh giá được chức năng từng bên thận. Đôi khi phải truyền thuốc cản quang liều cao đường tĩnh mạch và chụp phim chậm mới thấy được thuốc cản quang xuống niệu quản.
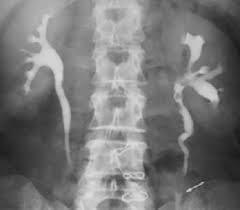
Chụp thận thuốc tĩnh mạch (UIV) thấy sỏi ở 1/3 trên và 1/3 giữa niệu quản trái
+ Chụp cắt lớp vi tính (CTscan) hoặc chụp cộng hưởng từ hạt nhân (MRI): các xét nghiệm này được chỉ định để loại trừ u trong đường tiết niệu, như u nhú bể thận, u niệu quản. Các u này có thể gây tắc nghẽn đường tiết niệu dễ nhầm với sỏi, hoặc để phát hiện các sỏi không cản quang. Có thể chụp CTscan hoặc MRI tuyến cận giáp để phát hiện u tuyến cận giáp.
+ Chụp xạ hình thận với Tc-99m-DTPA: phương pháp này có nhiều ưu điểm, cho phép đánh giá hình thái thận và đường tiết niệu qua hình ảnh xạ hình nhấp nháy. Đánh giá được chức năng từng bên thận, tình trạng tưới máu thận, chức năng lọc của cầu thận từng bên, mức độ tắc nghẽn từng bên thận dựa vào xạ đồ thận. Phương pháp xạ hình thận không thấy được trực tiếp hình ảnh sỏi.
+ Soi bàng quang: để phát hiện sỏi bàng quang, viêm bàng quang, không thấy nước tiểu từ một thận xuống khi có tắc nghẽn niệu quản. Phát hiện bên thận chảy máu, do nước tiểu phụt từ niệu quản xuống có máu, khi có đái ra máu đại thể.
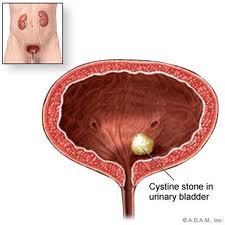
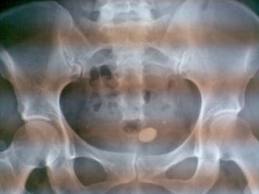
Sỏi bàng quang trên phim X-quang
4.3. Biến chứng
Sỏi đường tiết niệu thường gây nhiều biến chứng như tắc nghẽn đường tiết niệu, nhiễm khuẩn đường tiết niệu, có thể gây ứ mủ thận, nhiễm khuẩn huyết, suy thận cấp. Sỏi có thể tái phát hoặc sỏi cả hai bên thận. Nếu không điều trị kịp thời các biến chứng, chức năng thận có thể bị suy giảm cấp tính hoặc mạn tính.
+ Ứ nước thận: ứ nước thận xảy ra khi có sỏi gây tắc nghẽn ở bể thận hoặc niệu quản. Đài bể thận giãn to, nhu mô thận mỏng do bị đè ép dẫn tới suy giảm hoặc mất chức năng. Khám thấy thận to, siêu âm thấy đài bể thận giãn, có khi không còn phát hiện được ranh giới thận. Nếu không giải phóng tắc nghẽn hoặc dẫn lưu bể thận, sẽ gây mất chức năng thận.
+ Bí đái: bí đái xảy ra khi sỏi bàng quang gây bít tắc lỗ niệu đạo hoặc sỏi ở niệu đạo. Nước tiểu từ thận vẫn xuống bàng quang và tích lũy ở bàng quang, làm bàng quang giãn to, bệnh nhân không đái được, cầu bàng quang căng.
+ Nhiễm khuẩn đường tiết niệu: sỏi đường tiết niệu là điều kiện thuận lợi cho nhiễm khuẩn đường tiết niệu phát triển. Biểu hiện đái rắt, đái buốt, đau hố thắt lưng, có thể sốt có cơn rét run hoặc gai rét. Xét nghiệm nước tiểu có bạch cầu niệu, protein niệu, vi khuẩn niệu.
+ Ứ mủ thận: hố thắt lưng đầy, thận to, đau hố thắt lưng, điểm sườn thắt lưng đau, vỗ hố lưng đau. Có mủ niệu, vi khuẩn niệu dương tính. Toàn thân có sốt, bạch cầu trong máu tăng. Siêu âm thấy giãn đài bể thận, dịch trong đài bể thận tăng âm không đồng nhất.
+ Nhiễm khuẩn huyết, sốc nhiễm khuẩn: đây là biến chứng nặng đe dọa tính mạng bệnh nhân. Biểu hiện sốt có cơn rét run, bạch cầu trong máu tăng, cấy máu dương tính cùng loại vi khuẩn với cấy nước tiểu.
+ Viêm thận bể thận cấp: đau vùng hố thắt lưng một hoặc hai bên, gai rét có thể rét run. Bạch cầu trong máu tăng, bạch cầu niệu nhiều có thể có mủ niệu, đái rắt, đái buốt, vi khuẩn niệu dương tính.
+ Viêm thận bể thận mạn: có từng đợt bùng phát, cũng có thể tiến triển thầm lặng. Bạch cầu niệu dương tính trong đợt bùng phát, protein niệu thường trên dưới 1g/24 giờ. Khả năng cô đặc nước tiểu của thận giảm. Nhiều trường hợp đã loại trừ được sỏi đường tiết niệu, không có sỏi tái phát, nhưng viêm thận bể thận mạn vẫn tiến triển.
+ Suy thận cấp: suy thận cấp thường xảy ra khi bệnh nhân chỉ có một thận còn chức năng, thận đó lại bị sỏi niệu quản hay sỏi bể thận gây tắc nghẽn hoàn toàn. Cũng có thể bị sỏi cả hai niệu quản, gây tắc nghẽn hoàn toàn cả hai bên, nhưng ít gặp. Biểu hiện vô niệu, nồng độ ure và creatinin trong máu tăng, phù, tăng huyết áp. Đây là một cấp cứu nội khoa, nếu sức khỏe bệnh nhân chưa cho phép can thiệp để loại trừ sỏi, cần dẫn lưu bể thận qua da tạm thời bằng catheter để bảo vệ chức năng thận, lọc máu khi cần thiết.
+ Suy thận mạn: nếu không loại trừ được sỏi, tắc nghẽn kéo dài gây ứ nước thận, làm nhu mô thận mỏng do bị chèn ép, dẫn tới suy thận mạn. Thường gặp hơn là do viêm thận bể thận mạn dẫn tới suy thận mạn. Biểu hiện là ure và creatinin trong máu tăng kéo dài trên 3 tháng, mức lọc cầu thận giảm trên 3 tháng, giảm khả năng cô đặc nước tiểu của thận nặng.
5. Điều trị
5.1. Điều trị nội khoa
+ Đối với sỏi có đường kính nhỏ hơn 4 mm, nhẵn, có khả năng lọt qua được đường tiết niệu, có thể điều trị nội khoa. Sử dụng thuốc giảm đau, giãn cơ trơn, uống nhiều nước kết hợp với vận động như nhảy dây, chạy tại chỗ, có thể tống được sỏi xuống bàng quang và đái ra ngoài.
+ Nước nụ vối: nụ vối và lá vối vẫn được nhân dân ta sử dụng nấu làm nước uống hàng ngày, hoàn toàn không độc hại. Đã có nhiều nghiên cứu về tính kháng khuẩn của nước nụ vối và lá vối. Xuất phát từ quan sát khi ủ nước nụ vối vào phích nước, chúng tôi thấy các cặn nước bám trên lõi phích hòa tan và lõi phích trở nên trắng sạch. Chúng tôi ngâm các viên sỏi được lấy từ đài bể thận của bệnh nhân khi phẫu thuật vào nước nụ vối để nguội, thấy các viên sỏi trở nên mềm, dễ vụn, so với phần viên sỏi còn lại ngâm trong nước sạch đun sôi để nguội để đối chứng không thấy thay đổi về độ cứng. Nghiên cứu 35 bệnh nhân bị sỏi đài bể thận, có đường kính viên sỏi từ 0,5-1,5cm được xác định chẩn đoán bằng siêu âm kết hợp với X-quang thận tiết niệu thường quy, không có tắc nghẽn đường tiết niệu, cho uống nước nụ vối. Dùng 10g nụ vối khô (tương đương 1 chén sứ uống nước Hải Dương) vào phích nước 2lít, cho 2lít nước sôi vào phích để hãm, rồi chia đều uống trong 1 ngày. Uống liên tục thay cho nước uống hàng ngày. Sau thời gian 3 tháng có 14 bệnh nhân (40%) không còn sỏi, trong đó có 5 bệnh nhân đái ra sỏi và 9 bệnh nhân sỏi tự tan. Kiểm tra lại bằng siêu âm và X-quang, 14 bệnh nhân này không còn sỏi. 21 bệnh nhân còn lại kích thước sỏi nhỏ lại khác biệt so với trước điều trị. Theo dõi tiếp sau 6 tháng, có 13 bệnh nhân không còn sỏi, đưa tổng số bệnh nhân không còn sỏi lên 27 bệnh nhân (77,14%). 8 bệnh nhân còn lại sỏi nhỏ đi và có đường kính đều nhỏ hơn 4 mm (Hà Hoàng Kiệm 2009). Nghiên cứu bước đầu này của chúng tôi cho thấy kết quả rất khả quan: nước nụ vối, một loại nước giải khát nhân dân ta vẫn dùng hàng ngày, có tác dụng làm tan được sỏi thận (sỏi calci), có thể sử dụng điều trị các sỏi có kích thước nhỏ (1,5cm đường kính) và không gây tắc nghẽn, và dự phòng sỏi tái phát, nhất là các bệnh nhân sau mổ sỏi đường tiết niệu. Công trình này đang được chúng tôi tiếp tục nghiên cứu và hoàn thiện thêm.
+ Sử dụng một số thuốc khác có tác dụng tống sỏi như: rowatinex, kim tiền thảo, kết hợp với thuốc giãn cơ trơn, uống nhiều nước và vận động, nhiều trường hợp có thể tống được sỏi ra ngoài.
+ Điều trị nhiễm khuẩn đường tiết niệu: khi có nhiễm khuẩn đường tiết niệu, cần điều trị kháng sinh theo kháng sinh đồ. Nếu chưa có kết quả kháng sinh đồ, nên chọn kháng sinh tác dụng với vi khuẩn gram âm và được đào thải qua đường thận.
+ Điều trị các triệu chứng và biến chứng khác như: kiểm soát huyết áp, điều trị suy thận cấp, điều trị suy thận mạn.
5.2. Điều trị ngoại khoa
Hiện nay sỏi đường tiết niệu vẫn chủ yếu là điều trị bằng ngoại khoa. Những sỏi có đường kính từ 5 mm trở lên, khó có thể lọt qua được đường tiết niệu để được đào thải ra ngoài. Để loại trừ sỏi, nhất là các sỏi đã gây tắc nghẽn làm giãn đài bể thận độ 2 trở lên, cần phải sử dụng các biện pháp can thiệp ngoại khoa. Có nhiều biện pháp ngoại khoa để loại trừ sỏi, tùy theo vị trí sỏi, tình trạng chức năng thận, tình trạng sức khỏe toàn thân của bệnh nhân để lựa chọn. Nên chọn những phương pháp ít sang chấn mà có hiệu quả.
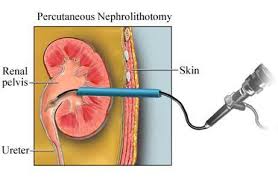
5.2.1. Dẫn lưu bể thận qua da
Đây không phải là phương pháp loại trừ sỏi, mà chỉ dẫn lưu bể thận tạm thời để cứu chức năng thận, khi sức khỏe bệnh nhân chưa cho phép dùng các biện pháp phẫu thuật để lấy sỏi. Đưa một catheter qua vết rạch da trên đường nách sau vào bể thận (catheter đi sau phúc mạc) dưới hướng dẫn của siêu âm để dẫn lưu bể thận tạm thời. Chỉ định trong trường hợp thận ứ nước cấp tính mà sức khỏe bệnh nhân chưa cho phép phẫu thuật. Khi sức khỏe bệnh nhân cho phép, cần can thiệp lấy sỏi sớm để rút dẫn lưu qua da.
5.2.2. Dẫn lưu bể thận qua niệu quản
Khi chưa thể mổ lấy sỏi mà có ứ nước thận, có thể soi bàng quang rồi đặt một ống thông JJ qua niệu quản lên bể thận để dẫn lưu bể thận tạm thời. Khi sức khỏe bệnh nhân cho phép, cần can thiệp sớm để lấy sỏi và rút ống thông niệu quản bể thận để tránh nhiễm khuẩn.
5.2.3. Lấy sỏi qua nội soi bàng quang niệu quản
Từ trước 1979, người ta vẫn có thể lấy sỏi niệu quản 1/3 dưới một cách mò mẫm bằng ống thông Zeiss hoặc Dornia. 1980 ống soi niệu quản cứng ra đời, cho phép nhìn tận mắt viên sỏi niệu quản để tán hay lấy ra. Phương pháp này được Percz Gastro và Martinez Piciro tiến hành lần đầu tiên. Năm 1984 ống soi niệu quản mềm ra đời với nhiều ưu điểm như kích thước nhỏ, thị trường rộng, cùng với sự phát triển của hệ thống video với màn hình chuyên dụng, đã tạo điều kiện cho phương pháp này phát triển nhanh hơn.
Thời kỳ đầu, người ta tiến hành nội soi bàng quang, rồi đưa một ống thông đặc biệt gọi là thông Lasso lên niệu quản để kéo sỏi xuống. Hiện nay sử dụng ống soi niệu quản mềm, đưa qua bàng quang lên niệu quản và tán sỏi bằng các dụng cụ khác nhau. Sử dụng dụng cụ tán sỏi bằng laser, hiện nay người ta có thể tán được hầu hết các viên sỏi ở niệu quản trên, kể cả sỏi ở bể thận. Nếu sỏi ở bàng quang, có thể kẹp tán sỏi qua nội soi.
5.2.4. Tán sỏi ngoài cơ thể
Sự ra đời của phương pháp tán sỏi ngoài cơ thể thực sự là một cuộc cách mạng trong điều trị sỏi. Hoff và Behrendt (1970) thử nghiệm thấy sóng siêu âm phá vỡ được sỏi tiết niệu trong môi trường nước. Hai ông đã báo cáo kết quả này trước hội nghị vật lý và hội tiết niệu Đức. Hansler và Ziegler (1972) dùng sóng này để phá sỏi trong thận, sau khi thận được bộc lộ bằng phẫu thuật. Từ 1974 bắt đầu phá sỏi thận ngoài cơ thể thực nghiệm trên động vật. 20.2.1980 Bệnh nhân đầu tiên được tán sỏi ngoài cơ thể thành công với máy HM-1 của công ty Dornier phối hợp với khoa phẫu thuật trường đại học Munic (Đức) chế tạo. Máy tán sỏi ngoài cơ thể gồm nhiều bộ phận: bộ phận phát xung, bộ phận định vị sỏi, môi trường truyền sóng.
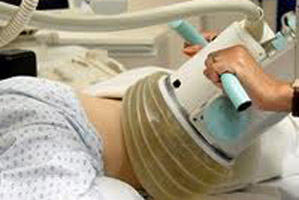
Hiện nay người ta sử dụng các loại máy với đầu phát siêu âm khác nhau: máy thủy lực (Hydro-Electric); máy gốm điện áp (Piezo-Electric); máy điện từ trường (Electro-Magnetic); sóng laser. Sóng xung có bản chất là sóng siêu âm, vì sóng siêu âm là sóng dọc nên khi lan truyền trong môi trường đàn hồi, chúng gây ra các vùng có áp xuất tăng và áp xuất giảm luân phiên bằng nửa chu kỳ sóng. Chùm sóng siêu âm được hội tụ vào viên sỏi, tạo nên sự biến thiên áp lực rất lớn tác động lên viên sỏi, làm viên sỏi bị tan rã. Viên sỏi bị vỡ vụn thành những mảnh rất nhỏ, mảnh vụn sẽ theo nước tiểu ra ngoài. Chỉ định tán sỏi ngoài cơ thể khi đường kính viên sỏi nhỏ hơn 2 cm. Phương pháp này hiện nay rất được ưa chuộng.
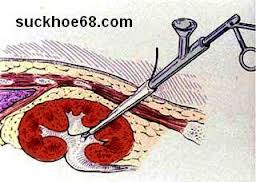
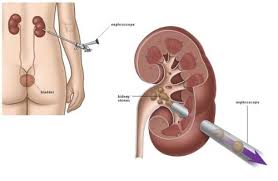
5.2.5. Tán sỏi qua da
Ferstrom và Johansson (1976) lần đầu tiên thực hiện kỹ thuật này bằng cách tạo một ‘‘đường hầm’’ đi từ bề mặt da xuyên qua các lớp cân cơ vào đài bể thận để lấy sỏi. Ngày nay phương pháp này được thực hiện bằng cách dùng một kim nhỏ chọc qua da ở phía sau thận dưới bờ sườn 12, tiến vào đài thận dưới, rồi nong dần từ dụng cụ nong từ số 8 đến 30 cho đến khi đặt được máy nội soi (đường kính khoảng 10 mm) để tán và hút sỏi ra khỏi cơ thể. Phương pháp này có ưu điểm là chủ động hút được hết các mảnh vụn của sỏi ra ngoài. Khi sỏi có đường kính trên 2 cm, nên phối hợp tán sỏi ngoài cơ thể với tán sỏi qua da.
5.2.6. Phẫu thuật nội soi lấy sỏi
Có thể phẫu thuật nội soi ổ bụng hoặc nội soi sau phúc mạc, có hai cách tiếp cận sỏi là qua bể thận không qua nhu mô thận, hoặc lấy sỏi qua nhu mô thận. Hiện nay phương pháp này ngày càng được sử dụng nhiều.
5.2.7. Mổ mở
Có thể mổ mở theo đường phía trước qua phúc mạc, hoặc theo đường bên vào thận sau phúc mạc, lấy sỏi qua bể thận hoặc qua nhu mô thận.
Phương pháp lấy sỏi qua bể thận không qua nhu mô thận ở cả kỹ thuật mổ nội soi và mổ mở ít gây tổn thương thận. Với sỏi to dùng phương pháp Gil Vernet (rạch bể thận trong xoang) và phương pháp rạch bể thận mở rộng. Rạch nhu mô thận để lấy sỏi dễ gây biến chứng chảy máu, đặc biệt khi rạch nhu mô mở rộng theo bờ ngoài thận, phương pháp này gây tổn thương nhiều nhu mô thận. Phương pháp mổ mở hiện nay chỉ chiếm 1-5% các phương pháp loại sỏi khỏi cơ thể.
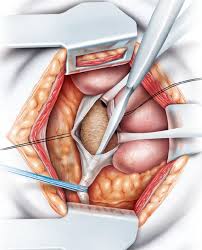
Mở bể thận lấy sỏi
5.2.8. Cắt thận bán phần
Có thể cắt thận bán phần bằng nội soi hoặc mổ mở để loại trừ phần thận bị viêm nhiễm nặng hoặc đã mất chức năng.
5.2.9. Cắt thận toàn bộ
Có thể cắt thận toàn bộ bằng nội soi hoặc mổ mở. Chỉ định khi thận bị ứ mủ nặng và thận hoàn toàn mất chức năng, hoặc khi sỏi lớn và thận đã mất chức năng hoàn toàn.
6. Dự phòng sỏi và dự phòng sỏi tái phát
6.1. Những người cần dự phòng sỏi
Những người cần dự phòng sỏi là những người có nguy cơ tạo sỏi đường tiết niệu cao như:
+ Tiền sử gia đình có người bị sỏi đường tiết niệu
+ Người mà trong tiền sử đã có sỏi đường tiết niệu (đái ra sỏi hoặc đã phẫu thuật lấy sỏi)
+ Người sống ở vùng có tỉ lệ sỏi đường tiết niệu cao
+ Người sống ở các vùng có khí hậu khô nóng
+ Người phải thường xuyên lao động trong điều kiện nóng do nghề nghiệp
+ Người có nồng độ calci trong nước tiểu thường xuyên cao (cường calci niệu)
+ Người có bệnh cường chức năng tuyến cận giáp
+ Những người uống kéo dài thuốc có calci, hoặc vitamin D, hoặc các chất chuyển hóa của vitamin D như calcitriol
+ Người uống kéo dài corticoid để điều trị các bệnh khớp, bệnh hệ thống
+ Người phải bất động kéo dài
+ Người bị bệnh gút nguyên phát
+ Người bị nhiễm khuẩn đường tiết niệu mạn tính, nhất là nhiễm khuẩn do các vi khuẩn phân hủy ure
+ Các bệnh nhân bị bệnh cystin niệu di truyền.
6.2. Những biện pháp dự phòng chung cho mọi loại sỏi
+ Uống nhiều nước, đặc biệt lưu ý ở những vùng khí hậu nóng, khô, hoặc lao động trong điều kiện nóng bức. Không để cơ thể trong tình trạng thiếu nước, làm nước tiểu bị cô đặc, các thành phần hòa tan trong nước tiểu dễ đạt tới tình trạng bão hòa. Cần uống trên 2 lít nước mỗi ngày, đảm bảo lượng nước tiểu trên 1,5 lít/ngày. Nên chia đều trong ngày để uống, để duy trì dòng nước tiểu đều đặn trong ngày.
+ Uống hoặc ăn các thực phẩm có nhiều chất ức chế tạo sỏi như citrat, pyrophosphat, magne. Citric acid có nhiều trong các trái cây họ cam quít, trong trái chanh hàm lượng acid citric rất cao. Pyrophosphat có nhiều trong cám gạo, men bia, gạo lứt (gạo xay không giã). Magne có nhiều trong các quả màu xanh, gạo lứt, lúa mì, hạt điều, hạt hạnh nhân, hạt lạc, hạt hướng dương.
+ Uống một số dược thảo có tác dụng bài sỏi như nước lá kim tiền thảo, nước nụ vối. Đặc biệt nước nụ vối hoặc nước lá vối, đây là loại nước được nhân dân ta dùng làm nước uống giải khát truyền thống, hoàn toàn không độc hại. Lá nên được thu hái vào mùa thu và đông rồi ủ cho lên men và phơi khô để bảo quản, nụ được thu hái rồi phơi khô sao vàng và bảo quản để dùng. Nước nụ vối hoặc lá vối vừa có tính kháng khuẩn, và theo nghiên cứu của chúng tôi có tác dụng làm tan sỏi và phòng ngừa tạo sỏi tốt.
+ Ăn giảm thịt, tăng rau xanh và trái cây
+ Không nhịn tiểu, cần đi tiểu hết bãi, tránh để nước tiểu tồn lưu trong bàng quang.
+ Hạn chế bất động lâu, nếu phải bất động lâu cần có biện pháp tập chủ động những vùng không cần bất động cho bệnh nhân tại giường. Bất động lâu làm tăng phân hủy xương, tăng calci máu và calci niệu, đồng thời bất động lâu dễ gây ứ đọng nước tiểu hoặc làm dòng nước tiểu chậm, tạo điều kiện cho sỏi hình thành.
+ Rất hạn chế dùng thủ thật thông đường tiểu để tránh gây nhiễm khuẩn đường tiết niệu và làm tổn thương niêm mạc đường tiết niệu.
+ Phẫu thuật sửa chữa các dị tật đường tiết niệu như hẹp khúc nối bể thận niệu quản, sửa chữa van niệu quản bàng quang, giải phóng tắc nghẽn đường tiết niệu.
+ Phát hiện nguyên nhân gây sỏi và điều trị nguyên nhân như: cường chức năng tuyến cận giáp có thể phải cắt bỏ tuyến cận giáp, điều chỉnh chế độ ăn, dùng allopurinol trong bệnh gút để làm giảm acid uric máu và acid uric niệu.
6.3. Các biện pháp dự phòng riêng cho từng loại sỏi
+ Sỏi calci: nước tiểu của những bệnh nhân này thường có nồng độ cao calci (cường calci niệu), oxalat, acid uric, nhưng lại có nồng độ thấp citrat (chất ức chế tạo sỏi). Dự phòng sỏi calci bao gồm hạn chế các nguồn thức ăn có nhiều calci và oxalat. Calci có nhiều trong tôm, cua, xương và thịt động vật, sữa. Oxalat có nhiều trong rau bina, rau dền, cây đại hoàng, chocolat, trà, rau mùi tây, củ cải đường, quả dâu tây, bột mỳ, hạt tiêu, cacao. Acid hóa nước tiểu bằng uống amonium clorid 3-6g/ngày, citrat magne 0,5-1g/ngày. Phẫu thuật cắt tuyến cận giáp khi có cường chức năng tuyến cận giáp. Không dùng vitamin D hoặc các thuốc làm tăng calci máu như rocaltrol, miacalcic, calcitriol ở những bệnh nhân có nguy cơ sỏi calci, nếu cần dùng phải theo dõi nồng độ calci máu mỗi 2 tuần và điều chỉnh liều lượng thuốc mỗi 4 tuần để tránh gây tăng calci máu. Có thể cho uống một số chất làm giảm hấp thu calci của ruột.
+ Sỏi struvit (hay sỏi do nhiễm khuẩn, hay sỏi magnesium ammonium phosphat): loại sỏi này được hình thành do nhiễm khuẩn đường tiết niệu với các vi khuẩn có enzym urease phân giải ure, vì vậy dự phòng chủ yếu là dự phòng và điều trị tích cực nhiễm khuẩn đường tiết niệu. Có thể sử dụng thuốc ức chế enzym urease như aceto hydroxamic phối hợp khi có nhiễm khuẩn đường tiết niệu mạn tính, acid hóa nước tiểu.
+ Sỏi acid uric: kiềm hóa nước tiểu bằng bicarbonat hay citrat, giữ nước tiểu có pH trên 6. Dùng allopurinol để làm giảm acid uric máu và acid uric niệu. Tránh dùng thuốc tăng bài xuất acid uric ra nước tiểu như probenecid. Điều chỉnh chế độ ăn gồm ăn ít thức ăn có purin, hạn chế uống bia.
+ Sỏi cystin: kiềm hóa nước tiểu bằng bicarbonat, dùng thuốc D-penicillamin.
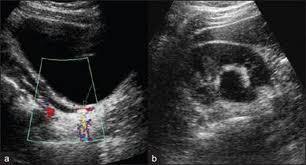
Siêu âm thấy sỏi 1/3 dưới niệu quản chỗ niệu quản xuyên qua thành bàng quang để đổ vào bàng quang (hình trái), sỏi lớn ở bể thận (hình phải)
Nguồn: Hà Hoàng Kiệm. THẬN HỌC LÂM SÀNG. NXB YH. 2010.

Để lại một phản hồi