KHÁM TIM
Khám tim bao gồm:
Hỏi bệnh sử.
Nhìn: lồng ngực, vùng tim đập và các mạch máu lớn.
Sờ vùng trước tim và các mạch máu.
Gõ: diện đục của tim.
Nghe: các ổ nghe tim và các vị trí khác cần thiết.
Hỏi bệnh
Cần phải hỏi tỉ mỉ, có phương pháp và có thời gian thích hợp vì như thế thường thu nhận được các kết quả tốt, giúp cho chẩn đoán và điều trị. Một số chú ý khi hỏi bệnh sử như sau cần được đánh giá.
Tiền sử bệnh lý
Cá nhân
Những thói quen: thuốc lá, cà phê, trà…
Nguyên nhân bệnh tim hay cơ địa thích hợp cho các biến chứng tim mạch:
Thấp tim cấp, múa giật, tinh hồng nhiệt, viêm họng tái diễn.
Giang mai, viêm cứng cột sống dính khớp.
Hội chứng nhiễm trùng gợi ý viêm nội tâm mạc.
Đái tháo đường, lao, rối loạn tuyến giáp.
Các bệnh có ảnh hưởng đến điều trị: bệnh tiêu hóa, đặc biệt là loét dạ dày- tá tràng. Tai biến mạch não (chống đông). Bệnh thận, bệnh gút (gout).
Gia đình:
Tăng huyết áp, suy mạch vành, đột tử.
Tiền sử sản khoa mẹ nếu có bệnh tim bẩm sinh.
Bệnh sử
Là những rối loạn mà bệnh nhân phải đi khám và điều trị. Về tim mạch cần chú ý:
Hội chứng gắng sức:
Xảy ra khi đi, lên cầu thang, xúc động.
Khó thở, chú ý cả những khó thở chịu đựng được, ho khạc ra đờm bọt hồng.
Các cơn đau: đau ngực, tìm các đặc điểm của cơn đau thắt ngực và đau bụng (đau quặn gan), đau chi dưới (cơn đau cách hồi).
Sự mất ý thức, đôi khi xảy ra bất ngờ.
Xanh tím có thể xảy ra khi gắng sức hay gia tăng khi gắng sức, đôi khi bệnh nhân phải ngồi xổm mới dễ chịu.
Hồi hộp.
Các biểu hiện về phổi:
Ho và tính chất của ho.
Khó thở, ngoài gắng sức có thể thường xuyên hay kịch phát như phù phổi hay hen tim.
Đau kiểu đau cạnh sườn đột ngột, gia tăng khi gắng sức.
Ho ra máu.
Viêm phế quản tái diễn.
Các biểu hiện gợi ý tắc mạch ngoại biên:
Liệt nửa thân có thoái triển ít nhiều.
Đau bụng cấp
Mù đột ngột…
Các dấu hiệu thực thể khác.
Nhìn
Người khám đứng cạnh giường, hoặc quan sát bệnh nhân từ dưới chân lên.
Mỏm tim: bình thường mỏm tim đập ở khoảng liên sườn 4 bên trái, trên đường qua giữa xương đòn. Khi thất trái giãn to diện đập của mỏm tim to hơn. Thất phải to biểu hiện qua các nhịp đập ở mũi ức, vì thất phải to xuống dưới và thất trái to sang bên trái.
Biến dạng của lồng ngực và vùng trước tim: nếu người bệnh đã có tim to từ nhỏ thì lồng ngực có thể bị biến dạng, nhô ra phía trước.
Lồng ngực và cột sống: gù, vẹo có thể là nguyên nhân của tâm phế mạn tính, vì gây hạn chế thông khí. Viêm cột sống dính khớp có thể là một bệnh liên quan tới hở van động mạch chủ.
Sờ
Sờ vùng trước tim: thầy thuốc ở bên phải bệnh nhân. Người bệnh nằm ngửa làm một góc chênh 300 so với mặt giường và hơi nghiêng sang trái. Bàn tay thầy thuốc áp lên vùng trước tim, ngón tay trỏ và ngón giữa xác định vị trí và diện đập của mỏm tim. Cũng như với nhìn, mỏm tim đập bình thường ở liên sườn 4 bên trái, vị trí cắt giữa liên sườn 4 với đường giữa xương đòn trái.
Biên độ đập tăng, khi tim bóp mạnh, thể tích máu tống tăng hơn bình thường, gặp trong cường giao cảm, trong bệnh Basedow, ở người có hở van động mạch chủ. Biên độ khó xác định khi: thành ngực dày, giãn phế nang, tràn dịch màng ngoài tim, hoặc khi tim đập yếu. Diện đập của mỏm tim bình thường có đường kính khoảng 1-2 cm, khi thất trái giãn diện đập to hơn và mỏm tim đập xuống dưới thấp hơn liên sườn 4, chếch sang trái, về phía đường nách. Trong hở nặng van động mạch chủ, mỏm tim thường đập ở thấp sang trái, đập mạnh, dội vào lòng bàn tay lúc tâm thu. Có thể sờ thấy rung miu, một biểu hiện qua xúc giác của dòng máu xoáy mạnh khi qua các buồng tim hoặc các mạch máu lớn, gây ra những xung động ở các cấu trúc tim mạch, truyền tới tay ra, rung miu tâm thu vùng mỏm tim hay gặp trong hở van hai lá, vùng ổ van động mạch chủ trong hẹp van động mạch chủ, vùng liên sườn 3 trái hoặc giữa tim trong thông liên thất, liên sườn 2 trái trong hẹp van động mạch phổi. Rung miu tâm trương ở mỏm tim thường thấy trong hẹp van hai lá; rung miu liên tục, mạnh lên vào cuối tâm thu, gặp trong còn ống động mạch. Trong giãn thất phải, lúc tâm thu tim đập rõ ở vùng cạnh ức trái và vùng mũi ức, dùng 1 hoặc 2 ngón tay có thể thấy thất phải đập (dấu hiệu Hartzer).
Gõ
Gõ tim giúp xác định vị trí tim, kích thước tim trên lồng ngực, xác định tình trạng giãn phế nang hoặc tràn dịch màng phổi làm tim bị đẩy khỏi vị trí bình thường và sang bên phải. Gõ từ khoảng liên sườn 2 trái và phải xuống, từ đường nách trước vào phía xương ức, từ trên xuống dưới, từ ngoài vào trong: bình thường diện đục của tim bên phải lồng ngực không vượt quá bờ phải xương ức, và vùng đục xa nhất bên trái không vượt qua đường giữa xương đòn trái. Diện đục của tim khi gõ nhỏ hơn bóng tim trên X quang, vì bóng tim là hình chiếu và diện đục là do tiếp xúc giữa nội tạng và thành ngực.
Nghe
Nghe tim là phần quan trọng không thể thiếu được trong khám tim. Nghe tim đòi hỏi phân tích các hiện tượng âm học thu nhận được từ ồng nghe và sự hiểu biết cơ chế các hiện tượng đó về mặt sinh lý bệnh cũng như vật lý.
Ống nghe
Dây ống nghe bằng cao su nên dài khoảng 30cm, đường kính 3-4mm, vách đủ dày để ngăn các tạp âm từ ngoài vào, loa nghe loại màng trống truyền được tốt các tiếng có tần số cao như T1 và T2, clic tâm thu, các tiếng thổi có tần số cao như thổi tâm trương, loa không có màng truyền được tốt các tiếng có tần số thấp như rung tâm trương. Loa nghe phải được áp sát lồng ngực vừa đủ để không có chỗ hở, nhưng lại không được áp mạnh quá, nhất là đối với loại không có màng, vì lúc đó da người bệnh trở thành một loại màng, nên cho qua cả các âm thanh có tần số cao.
Bệnh nhân
Bệnh nhân ở tư thế thoải mái, cởi áo vừa đủ để nghe được dễ dàng. Buồng khám yên tĩnh. Thầy thuốc ở phía bên phải người bệnh, người bệnh có thể ở tư thế nằm ngửa, nghiêng trái hay ngồi. Một số nghiệm pháp có thể được sử dụng: nín thở, cúi xuống phía trước, chạy tại chỗ, dùng một số thuốc làm thay đổi vận mạch và nhịp tim.
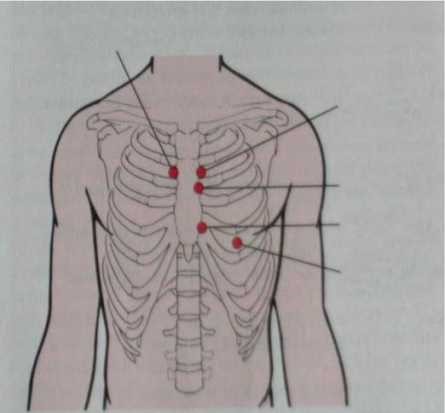
Các ổ nghe tim (hình 1.1)
Trên lồng ngực có những vị trí nhận được sóng dội lại mạnh nhất tạo ra bởi các van tim trong chu chuyển tim. Các ổ nghe không phải là hình chiếu lên thành ngực của các van tim mà là nơi các sóng âm dội lại mạnh nhất lên thành ngực từ các van tim tương ứng. ở người bình thường, ổ van hai lá ở vị trí mỏm tim liên sườn 4-5 trái, đường qua giữa xương đòn trái; ổ van ba lá ở vùng sụn sườn 6, sát bờ trái xương ức. Trong bệnh hở van động mạch chủ, tiếng thổi tâm trương nghe rõ ở liên sườn 3 trái, dọc bờ trái xương ức gọi là ổ Erb-Botkin.
Trình tự nghe
Đầu tiên nghe ở mỏm tim, sau đó chuyển dịch loa nghe vào vùng trong mỏm, ổ van ba lá, rồi chuyển dọc theo bờ trái xương ức tới ổ van động mạch phổi, rồi chuyển sang ổ van động mạch chủ, ở mỗi ổ nghe, ta phân tích tiếng T1 và T2 về cường độ, âm độ, âm sắc, sự thay đổi tiếng theo hô hấp, hiện tượng tách đôi nếu có. Nếu có tạp âm như: tiếng thổi, tiếng rung, tiếng cọ, ta sẽ tìm vị trí của tiếng đó trong chu chuyển tim: tâm thu, tâm trương. Để xác định tâm thu hay tâm trương: tâm thu tương ứng với lúc mạch nẩy, tương đối chính xác, nhất là mạch cảnh và tâm trương ứng với lúc mạch chìm.

Hình 1.1. Các vị trí nghe tim trên lồng ngực
(Fundamental of Nursing, Ruth F. Craven and Constance J. Hirnle, 2000)
Trình tự phân tích các tiếng tim
Sau khi nghe tim, phải phân tích các tiếng tim theo trình tự sau đây:
Nhịp tim: đều hay không đều, nếu không đều thì do hô hấp hay do tim.
Các tiếng bất thường, có thể là sinh lý hoặc bệnh lý:
Tiếng tách đôi (T1, T2), tiếng clic, tiếng clac mở.
Tiếng thổi, tiếng rung, tiếng cọ. Phân tích theo trình tự sau đây:
Vị trí trong chu chuyển tim: tâm thu, tâm trương, hay liên tục
Cường độ: theo Freeman và Levine (1993), có 6 mức độ của tiếng thổi:
Độ 1: Tiếng thổi nhỏ, chú ý mới nghe được.
Độ 2: Nghe được tiếng thổi ngay khi đặt ống nghe, nhưng cường độ nhẹ.
Độ 3: Nghe rõ, nhưng sờ tay vào ổ nghe không thấy rung miu.
Độ 4: Tiếng thổi mạnh, có rung miu.
Độ 5: Rất mạnh, có rung miu. Nhưng khi đặt loa ống nghe tách khỏi lồng ngực thì không nghe thấy nữa.
Độ 6: Rất mạnh, có rung miu và khi đặt loa ống nghe tách khỏi lồng ngực vài milimet vẫn còn nghe thấy tiếng thổi.
Âm độ: tiếng có âm độ cao hay thấp. Trong hở van hai lá, tiếng thổi có âm độ thấp, còn tiếng thổi tâm trương trong hở van động mạch chủ có âm độ cao.
Âm sắc: âm sắc tạo ra bởi các sóng có tần số và biên độ khác nhau. Âm sắc thô ráp gặp trong cọ màng tim, âm sắc như hơi nước phụt trong hở hai lá do thấp tim, thông liên thất và như tiếng gió rít trong một số trường hợp hở van động mạch chủ do thấp tim gây sa van động mạch chủ vào thất trái.
Hướng lan: tiếng cọ màng ngoài tim khu trú, còn các tiếng thổi lan theo hướng đi của dòng máu xoáy đã tạo ra nó: lan từ mỏm tim ra nách và sau lưng trong hở van hai lá, vì luồng máu phụt từ thất trái lên nhĩ trái, ở trên và sau thất, tiếng thổi tâm thu do hẹp van động mạch chủ lan từ liên sườn 2 phải lên động mạch cổ; ngược lại trong hở van động mạch chủ, tiếng thổi tâm trương lan từ liên sườn 3 trái xuống mỏm tim.
Các nghiệm pháp được sử dụng khi nghe tim
Thay đổi tư thế người bệnh
Nằm nghiêng sang trái, đặt ống nghe mỏm tim và dịch ra phía ngoài để nghe rõ tiếng T1, tiếng rung tâm trương, hoặc thổi tâm thu, trong tổn thương van hai lá.
Ngồi dậy, cúi xuống phía trước, thở ra rồi nín thở, nghe rõ tiếng thổi tâm trương.
Đứng dậy có thể làm mất tiếng T3 sinh lý.
Giơ cao hai chân, làm một góc 450 với mặt giường, làm tăng lượng máu về tim phải và rõ hơn các tiếng thổi xuất phát từ tim phải.
Thay đổi theo hô hấp
Bình thường thời gian tống máu của thất phải dài hơn của thất trái và van động mạch phổi đóng muộn hơn động mạch chủ. Khi ta hít vào, máu từ ngoại vi được hút về tim phải nhiều hơn do tăng áp lực âm tính trong ổ màng phổi, cho nên van động mạch phổi càng đóng muộn hơn và ta nghe thấy tiếng T2 tách đôi. Khi thở ra, hoặc khi làm nghiệm pháp Valsalva không thấy rõ T2 tách đôi nữa. Trong trường hợp tiếng thổi xuất phát do hở van ba lá, hở van động mạch phổi…, khi hít vào do tăng lượng máu về tim phải nên sẽ tăng cường độ và tăng âm độ tiếng thổi đó (nghiệm pháp Riveocarvalho hay là dấu hiệu Rivero- carvalho: trong hở van ba lá: tiếng thổi tâm thu mạnh lên khi hít vào).
Thay đổi do gắng sức
Người bệnh làm một số động tác tại chỗ nếu không có chống chỉ định: đứng lên, ngồi xuống, chạy tại chỗ… sẽ làm tăng huyết áp và cung lượng thất trái và nghe tim sau gắng sức có thể thấy các tiếng thổi xuất phát từ tim trái tăng cường độ và âm độ.
Các nghiệm pháp dược động học
Dùng một số thuốc làm thay đổi sức cản ngoại vi: methoxamin làm co mạch; trinitrin làm giãn mạch. Đối với các tiếng thổi tâm trương trong hở van động mạch chủ, thổi tâm thu trong hở van hai lá, các thuốc gây co mạch làm mạnh lên. Ngược lại các các thuốc gây giãn mạch làm mạnh lên, các thuốc co mạch làm yếu đi các tiếng thổi tống máu như thổi tâm thu trong hẹp van động mạch chủ.
CÁC TIẾNG TIM
Tiếng tim bình thường
Bình thường nghe được hai tiếng tim đối với một chu chuyển tim T1 và T2.
Tiếng thứ nhất (T1)
T1: tần số thấp do đó có âm độ trầm, thời gian: 0,10-0,12 giây, do đóng van hai lá và đóng van ba lá.
Tiếng thứ hai (T2)
T2: tần số cao hơn T1 thời gian ngắn hơn 0,05-0,10 giây. T2 là do đóng van động mạch chủ và động mạch phổi, nghe rõ nhất ở đáy tim, vùng liên sườn hai trái và phải.
Tiếng thứ ba T3: tiếng đầu tâm trương vào lúc đầy thất nhanh, đến sau T2. T3 nghe trầm, rõ ở mỏm tim. T3 sinh lý gặp ở người trẻ tuổi và ít gặp ở người lớn tuổi. Mất đi khi đứng, do giảm lượng máu về tim, còn T3 bệnh lý không mất đi (ngựa phi). T3 được giải thích do thất trái giãn căng đột ngột khi có máu ào về ở đầu thời kỳ tâm trương, làm rung các cấu trúc trong thất: van, dây chằng, cột cơ.
Tiếng T1 và T2 bất thường
Thay đổi của T1 về cường độ
Tăng cường độ: T1 mạnh lên trong cường giao cảm, tăng cung lượng tim do gắng sức, cường tuyến giáp, thiếu máu.
Giảm cường độ: khi chức năng thất trái giảm nhiều (nhồi máu cơ tim diện rộng, suy tim nặng), khi có hẹp van động mạch chủ nặng, lồng ngực dày, giãn phế nang, tràn dịch màng ngoài tim.
Thay đổi T2 về cường độ
Tăng cường độ: T2 chủ mạnh lên trong tăng huyết áp (nghe rõ ở liên sườn 2 và mỏm tim), cường giao cảm, cung lượng tim tăng, lượng máu qua động mạch chủ (Fallot 4, thân động mạch chung, teo động mạch phổi có thông liên thất), T2 mạnh lên trong tăng áp lực phổi do nhiều nguyên nhân.
T2 giảm cường độ: chủ yếu trong hẹp khít van động mạch chủ, sốc, trong giảm cung lượng tim. Cường độ T2 giảm trong hẹp van và hẹp phễu van động mạch phổi, trong tứ chứng Fallot.
T2 tách đôi: khi van động mạch chủ và van động mạch phổi đóng xa nhau quá 0,03 giây. Có thể do sinh lý hoặc bệnh lý. Trên lâm sàng nghe được tiếng T2 tách đôi. T2 tách đôi sinh lý thường gặp ở người trẻ, rõ khi hít vào.
Các tiếng bất thường khác
Các tiếng tim bất thường trong thời kỳ tâm thu: xuất hiện giữa T1 và T2. Đặc điểm về âm học: ngắn, gọn, tần số cao. Gọi là tiếng clic tâm thu.
Tiếng clic phụt: do thành động mạch chủ hoặc động mạch phổi giãn căng đột ngột khi máu được bóp lên động mạch ở đầu thời kỳ tâm thu, hoặc do mở van động mạch phổi, van động mạch chủ đã bị xơ dày, bị hẹp. Tiếng clic phụt ở tim trái nghe rỡ ở đáy và mỏm tim, không thay đổi theo hô hấp; ngược lại tiếng clic ở tim phải nghe rõ ở ổ van động mạch phổi và thay đổi theo hô hấp, yếu hoặc mất đi khi hít vào.
Clac mở van hai lá: gặp trong hẹp van hai lá, xuất hiện đầu thời kỳ tâm trương vào khoảng 0,04-0,12 giây sau T2, nghe gọn, đanh, rõ nhất ở vùng trong mỏm. Tiếng clac mở là do áp lực nhĩ trái cao, làm mở van hai lá vốn đã có tổn thương xơ dính nhưng chưa cứng đơ. Tiếng clac mở van hai lá không thay đổi theo hô hấp.
Clac mở van ba lá: cơ chế phát sinh cũng như đối với clac mở van hai lá. Nghe rõ ở ổ van ba lá, nhưng dễ nhầm với clac mở van hai lá, vì tổn thương ba lá thường kèm theo tổn thương van hai lá. Nhưng clac mở van ba lá mạnh lên khi hít vào sâu.
Tiếng ngựa phi (trong trường hợp tổn thương cơ tim nặng). Tiếng ngựa phi có thể xuất hiện ở thất trái hoặc thất phải và do thay đổi đột ngột thể tích thất khi máu từ nhĩ đổ về. Ngựa phi có tần số thấp, nghe rõ ở mỏm tim hoặc trong mỏm.
Các tiếng do van nhân tạo gây ra: tuỳ theo từng loại van, các tiếng tim được gây ra có những đặc điểm riêng.
Tiếng đại bác: xen lẫn tiếng T1 nhỏ hoặc bình thường thỉnh thoảng xuất hiện T1 mạnh, gọn là tiếng đại bác: đó là T1 xuất hiện sau một khoảng PR ngắn, dưới 0,10 giây, khi đó van nhĩ -thất đóng lại ngay sau khi vừa mở ra hết tâm nhĩ thu.
Tiếng cọ màng ngoài tim: do lá thành và lá tạng của màng ngoài tim không còn nhẵn vì bị viêm, phù, nhiều sợi huyết, nên trong chu chuyển tim đã tạo ra tiếng sột soạt thô ráp, như hai miếng giấy ráp xát vào nhau.
Đặc điểm: thô ráp và theo nhịp tim.
Các tiếng thổi ở tim
Tiếng thổi xuất hiện khi có dòng máu xoáy mạnh và thời gian di chuyển có xoáy mạnh kéo dài trên 0,15 giây.
Cường độ và tần số của tiếng thổi liên quan đến tốc độ và chênh áp của dòng máu giữa vị trí trước và sau khi có hiện tượng xoáy mạnh.
Trước đây, người ta phân loại các tiếng thổi theo quan điểm cơ thể bệnh của trường phái Pháp cổ điển thế kỷ XIX:
Tiếng thổi do tổn thương các cấu trúc van tim.
Tiếng thổi do giãn các buồng tim gây thay đổi hoạt động van (ví dụ: thổi tâm thu do hở van hai lá cơ năng, hậu quả của suy thất trái gây giãn van hai lá và giãn buồng tim).
Tiếng thổi không do thay đổi giải phẫu: thiếu máu, cường giao cảm…
Ngày nay, người ta phân loại tiếng thổi theo sinh lý bệnh (Leatham 1953). Theo cách phân loại này, có các loại tiếng thổi sau đây:
Tiếng thổi tống máu, còn gọi là tiếng thổi phụt đi. Tiếng thổi tống máu thuộc loại tâm thu.
Tiếng thổi trào ngược, còn gọi là thổi phụt lại. Tiếng thổi phụt lại có thể là tâm thu, như trong hở van hai lá và tâm trương như trong hở van động mạch chủ, hở van động mạch phổi, hở van ba lá.
Thổi tâm thu
Các tiếng thổi tâm thu tống máu xuất phát từ tim trái có những đặc điểm sau:
Trong hẹp van động mạch chủ: thổi tâm thu mạnh nhất giữa tâm thu tại ổ van động mạch chủ, có rung miu tâm thu, lan lên cổ và xuống mỏm tim.
Trong tình trạng cung lượng máu tăng tốc độ tuần hoàn: thiếu máu, cường tuyến giáp, phình động mạch chủ, tăng thể tích máu bóp lên động mạch chủ trong hở van động mạch chủ: tuy không có vật cản cho dòng máu phụt đi, nhưng do tăng cung lượng máu, tăng tốc độ dòng máu, nên xoáy mạnh khi di chuyển, tạo ra tiếng thổi. Tiếng thổi có thể nhẹ hoặc mạnh, có rung miu.
Các tiếng thổi tâm thu tống máu xuất phát từ tim phải có những đặc điểm sau:
Trong hẹp van động mạch phổi: tiếng thổi tâm thu mạnh nhất giữa tâm thu, nghe rõ nhất tại ổ van động mạch phổi thường có rung miu tại chỗ.
Trong hẹp các nhánh động mạch phổi: thổi tâm thu mạnh giữa tâm thu vùng ổ van động mạch phổi, lan ra hai nách một cách đối xứng.
Hẹp vùng phễu động mạch phổi và thông liên thất: trong Fallot 4, tiếng thổi tâm thu rõ ở liên sườn 2-3 trái và do hẹp vùng phễu động mạch phổi chứ không phải do thông liên thất.
Tăng cung lượng máu qua động mạch phổi: thiếu máu, cường giáp trạng, thông động mạch -tĩnh mạch. Đặc biệt, ta thường nghe thấy thổi tâm thu vùng ổ van động mạch phổi. Trong thông liên nhĩ, khoảng cách T2 chủ và T2 phổi không thay đổi theo hô hấp. Nếu có shunt lớn, lượng máu từ nhĩ trái sang nhĩ phải lớn, và lỗ van ba lá trở thành hẹp tương đối so với lượng máu đã tăng lên, ta có thể nghe được tiếng rung tâm trương ngắn ở ổ van ba lá, gọi là rung do tăng lưu lượng.

Các tiếng thổi tâm thu do máu trào ngược có những đặc điểm sau đây:
Trong hở van hai lá: do van hai lá không đóng kín được lúc tâm thu, nên máu sẽ phụt ngược trở lại nhĩ trái, tiếng thổi bắt đầu ngay sau khi T1, kéo dài tới hoặc có khi vượt quá T2 chủ, âm sắc thô, nghe như hơi nước phụt, rõ nhất ở mỏm tim, lan theo vùng nách ra sau lưng.
Trong hở do sa van hai lá: xuất hiện tiếng clic giữa tâm thu, tiếp theo là thổi tâm thu: clic là do van hai lá bật vào nhĩ trái khi dây chằng kéo căng dưới tác dụng của áp lực trong thất trái lúc tâm thu, thổi tâm thu là do máu phụt từ thất lên nhĩ qua lỗ van hai lá hở.
Trong hở van ba lá: trong phần lớn các trường hợp van ba lá hở cơ năng, nghĩa là van và các dây chằng thanh mảnh, mềm mại, nhưng vành van bị giãn do thất phải giãn to, phổ biến trong các trường hợp tăng áp lực trong thất phải. Tiếng thổi tâm thu trong hở van ba lá nghe rõ liên sườn 4-5 trái, sát bờ trái xương ức, yếu dần đi khi dịch ống nghe về phía mỏm tim, tiếng thổi mạnh lên khi hít vào và không nín thở (dấu hiệu Rivero Carvalho). Nếu đã có suy tim phải, gan to, tĩnh mạch cổ nổi, ta có thể thấy gan và tĩnh mạch cổ đập theo nhịp tim.
Thổi tâm trương
Hở van động mạch chủ
Tiếng thổi xuất hiện ngay sau T2 chủ, có thể chỉ chiếm một phần đầu tâm trương nếu hở nhẹ, và kéo dài toàn tâm trương nếu là hở nặng. Trong hở nặng và cấp van động mạch chủ, thất trái bị suy nhanh chóng, nên áp lực cuối tâm trương trong thất tăng cao, cản máu từ động mạch chủ đổ về do hở van động mạch chủ thường nghe rõ ở liên sườn 3 trái, cạnh bờ trái ức dọc theo bờ trái xương ức xuống tới mỏm tim, êm dịu xa xăm như tiếng thở hít vào. Muốn nghe rõ hơn tiếng thổi thở ra này, ta để bệnh nhân ngồi, nín thở sau khi thở ra, cúi về phía trước.
Hở van động mạch phổi
Tiếng thổi tâm trương nghe rõ ở liên sườn 2 trái, xuất hiện ngay sau T2 phổi, cảm giác tiếng thổi ở rất gần tai, và lan dọc theo bờ trái xương ức xuống trong mỏm tim, hít vào sâu có thể làm tăng cường độ tiếng thổi, vì đã làm tăng lượng máu đổ về tim phải. Hở van động mạch phổi với áp lực động mạch phổi thấp: sau phẫu thuật tách van động mạch phổi hẹp, hoặc phẫu thuật sửa hoàn toàn Fallot 4.
Rung tâm trương do máu từ nhĩ đổ về thất
Trong bệnh hẹp van hai lá
Rung tâm trương rõ ở mỏm tim, nghe như tiếng vê dùi trống, không đều, thô và có thể mạnh, biểu hiện bằng rung miu khi sờ vùng mỏm tim. Tiếng rung tâm trương xảy ra sau T2, sau tiếng clac mở van hai lá, khác với tiếng thổi tâm trương xảy ra sau T2. Tiếng rung tâm trương giảm dần cường độ rồi tăng cường độ, âm độ, trở thành tiếng thổi tiền tâm thu, kết thúc bởi tiếng T1 của chu chuyển sau. Tiếng rung tâm trương trong hẹp hai lá, cụ thể là dính hai mép van hai lá, do máu đi qua lỗ van hai lá bị hẹp nên tạo ra dòng xoáy từ nhĩ xuống thất, làm rung các các cấu trúc tim trên đường đi của dòng xoáy.
U nhầy nhĩ trái
U nhầy sa vào giữa lỗ van hai lá lúc tâm trương gây cản trở dòng máu từ nhĩ xuống thất, tạo ra tiếng rung tâm trương như trong hẹp van hai lá. Tiếng rung này thay đổi theo tư thế của bệnh nhân và không có clac mở van hai lá đi trước.
Rung tâm trương ngắn do tăng lưu lượng máu từ nhĩ xuống thất.
Trong những trường hợp có nhiều máu ào về nhĩ trái hoặc phải như: hở van hai lá nặng, còn ống động mạch, thông liên thất.
Hẹp van ba lá
Rung tâm trương nghe rõ ở trong mỏm tim, hít vào sâu tiếng rung tâm trương mạnh hơn lên.
U nhầy nhĩ phải
ít gặp hơn u nhầy nhĩ trái. Triệu chứng lâm sàng như trong hẹp van ba lá.
Thổi liên tục:
Gặp trong còn ống động mạch: tiếng thổi liên tục mạnh nhất về giữa và cuối tâm thu, đầu tâm trương, rõ nhất ở liên sườn 1-2 trái, thường kèm theo rung miu.
Rò chủ -phổi: thổi liên tục nghe rõ ở vị trí liên sườn 3 trái.
Động mạch bàng hệ xuất phát từ động mạch chủ nối với hệ thống động mạch phổi trong bệnh teo động mạch có thông liên thất: thổi liên tục nhẹ, nghe ở hai bên lồng ngực và rõ nhất ở sau lưng.
Rò động mạch vành vào các buồng tim phải: do khuyết tật bẩm sinh gây thổi liên tục ở thấp, vùng giữa tim, trong mỏm hoặc mũi ức.
Vỡ túi phình xoang Valsalva vào nhĩ thất: do khuyết tật của mô thuộc lớp lá giữa vùng xoang Valsalva, van động mạch chủ, nên khi gặp điều kiện gây bệnh: gắng sức, nhiễm khuẩn tại xoang Valsalva, xoang có thể phình to và thủng, gây suy tim do tăng gánh tâm trương trong thất.
Thổi liên tục ở tĩnh mạch: thổi liên tục ở nền cổ hoặc vùng dưới đòn, rõ nhất ở tư thế ngồi, đứng, mất đi khi quay cổ về bên đối diện với tiếng thổi, hoặc khi ta lấy ngón tay ấn vào tĩnh mạch cảnh ngoài, phía trên vị trí có tiếng thổi.
KHÁM ĐỘNG MẠCH
Bắt mạch
Phân tích kết quả
Đường kính động mạch to hay nhỏ
Độ cứng hay mềm của động mạch
Biên độ đập của mạch
Tần số đập
Nhịp độ có đều hay không?
Kết quả
Mạch yếu hoặc mất mạch: do tắc, hẹp, phía trên hay ngay tại nơi bắt mạch. Các nguyên nhân thường gặp gây mạch yếu hoặc mất mạch:
Viêm tắc động mạch.
Viêm toàn bộ các lớp của động mạch (bệnh Takaysu).
Hẹp eo động mạch chủ: mạch chi dưới yếu, mạch chi trên mạnh, huyết áp chi dưới thấp, chi trên cao.
Mạch nẩy mạnh: thường gặp trong hở van động mạch chủ: mạch nẩy mạnh chìm sâu, và huyết áp tâm thu cao so với huyết áp tâm trương thấp (mạch Corrigan).
Mạch không đều: ngoại tâm thu hoặc nhĩ, rung nhĩ, bloc nhĩ -thất cấp 2. Trong trường hợp mạch không đều, nghe tim mới giúp đếm mạch được chính xác, vì bắt mạch có thể không thấy được những nhát bóp yếu của tim không truyền được tới mạch ngoại vi.
Mạch cách: một nhịp mạch rõ xen kẽ một nhịp mạch yếu và khoảng cách giữa các nhát bóp tim vẫn đều nhau, tiếng tim không khác nhau giữa các nhát bóp.
Cơ chế: có thể do cơ tim bóp xen kẽ một nhát có nhiều với một nhát có ít nhóm cơ tham gia, gặp trong một số trường hợp viêm cơ tim, bệnh cơ tim tiên phát hoặc thứ phát.
Mạch nghịch lý: mạch yếu đi khi hít vào, rõ hơn khi thở ra.
Cơ chế: bình thường, khi hít vào, do tăng áp lực âm tính trong lồng ngực, máu được hút về tim phải nhiều hơn, ngược lại với khi thở ra, đồng thời với khi hít vào, do phế nang giãn căng hơn nên máu tĩnh mạch phổi ở vách phế nang bị ép và trở về tim trái ít hơn khi thở ra: như vậy, lượng máu về tim phải tăng lên sẽ bù vào lượng máu giảm ở tim trái, kết quả là khi hít vào, huyết áp giảm không đáng kể (dưới 10mmHg), mạch ngoại vi yếu đi không rõ rệt. Trong tràn dịch ngoài màng tim với lượng dịch lớn, áp lực trong ổ màng ngoài tim cao bằng hoặc vượt áp lực trong buồng tim, khi hít vào, các buồng tim bên phải giãn ra chỉ làm cho các buồng tim trái nhận máu về khó khăn hơn, vì toàn bộ khối cơ tim bị dịch chèn ép. Kết quả là: hiện tượng sinh lý bình thường trở thành quá mức và xuất hiện mạch nghịch lý Kussmaul.
Đo huyết áp
Trên lâm sàng, đo huyết áp bằng máy thuỷ ngân hoặc dùng huyết áp kế đồng hồ.
Máy đo huyết áp: băng cuốn có bề rộng băng ít nhất 40% chu vi đoạn chi được đo huyết áp, nếu băng cuốn hẹp quá, số huyết áp đo được sẽ cao hơn thực tế. Bộ phận chứa hơi của băng cuốn ít nhất phải cuốn được 1/2 vòng của chi. Băng cuốn phải được áp vừa khít đoạn chi, bờ dưới băng cuốn cách nếp gấp khuỷu khoảng 2,5 cm và loa ống nghe đặt ở sát bờ dưới băng cuốn.
Tiến hành đo huyết áp:
Đối với chi trên: bệnh nhân ngồi hoặc nằm thoải mái, cánh tay để ở ngang mức với tim, hơi gấp. Bơm nhanh cho huyết áp lên cao trên huyết áp tâm thu dự đoán khoảng 20-30 mmHg, sau đó xả dần cho áp lực xuống, với tốc độ không quá 3 mmHg/giây. Huyết áp tâm thu tương ứng với lúc mạch quay bắt đầu đập và khi đó người bệnh cũng có cảm giác có nhịp đập ở vị trí có băng cuốn. Huyết áp tâm trương không thấy được bằng cách sờ mạch, nhưng người bệnh có thể biết được khi bắt đầu không còn cảm giác mạch đập dưới băng cuốn nữa. Đo huyết áp bằng phương pháp này dựa vào tiếng đập Korotkoff. Có 5 giai đoạn của tiếng đập Korotkoff.
Giai đoạn 1: tiếng đập đầu tiên, nhẹ, khi thả hơi dần xuống.
Giai đoạn 2: tiếng thổi nhẹ, thay thế tiếng đập nhẹ.
Giai đoạn 3: tiếng thổi mạnh hơn.
Giai đoạn 4: tiếng thổi và đập yếu đi.
Giai đoạn 5: mất tiếng đập.
Kết quả: huyết áp tâm thu: giai đoạn 1, huyết áp tâm trương: giai đoạn 5.
Đối với chi dưới (động mạch đùi): người bệnh nằm sấp, băng cuốn của máy đo huyết áp phải rộng bản, khoảng 20 cm, loa ống nghe đặt trên hố khoeo chân, dưới bờ dưới của băng cuốn. Trình tự tiến hành đo huyết áp cũng như đối với chi trên.
Động mạch chày sau: băng cuốn đặt quanh cẳng chân, bờ dưới băng cuốn ngay phía trên mắt cá chân, loa ống nghe đặt trên động mạch chày sau (bờ trong mắt cá).
Bình thường huyết áp tâm thu đo ở động mạch đùi cao hơn ở động mạch cánh tay khoảng 20 mmHg và huyết áp tâm trương tương tự ở động mạch cánh tay. Huyết áp ở cẳng chân tương tự ở động mạch cánh tay về con số tâm thu và tâm trương.
Khám động mạch chủ
Trên lâm sàng, ta chỉ sờ được động mạch chủ bụng khi người bệnh không béo quá và không có trướng bụng. Khám động mạch chủ phải kết hợp lâm sàng với X quang, chụp động mạch, siêu âm và chụp cắt lớp vi tính. Lâm sàng của phình động mạch chủ bụng có các đặc điểm sau:
Nguyên nhân: phần lớn các trường hợp là do vữa xơ động mạch chủ, sau đó nhiễm khuẩn, rối loạn dinh dưỡng vách động mạch.
Một khối đập theo nhịp tim, ở mũi ức tới rốn, ấn đau và ấn mạnh có thể vỡ. Nghe trên khối đập có tiếng thổi tâm thu. Các xét nghiệm: X quang, chụp động mạch, cắt lớp điện toán và siêu âm giúp chẩn đoán.
ít khi người bệnh biết là có phình động mạch chủ, nhưng nếu đã có cảm giác đau bụng, đau vùng thắt lưng, thì phải nghĩ đến biến chứng nứt phình động mạch chủ, biến chứng phổ biến nhất.
Khám động mạch các chi
Viêm tắc động mạch chi dưới
Hỏi bệnh:
Đau cách hồi: xuất hiện đau ở chi dưới khi hoạt động, đi lại và hết đau khi nghỉ ngơi. Đau vùng bắp chân tương tự bị chuột rút, không lan. Có thể đánh giá mức độ tiến triển của hẹp động mạch chi dưới đã gây ra đau cách hồi bằng cách hỏi về mối liên quan giữa đau với hoạt động, đi lại như thế nào, ở thời điểm theo dõi bệnh.
Đau khi nằm: thường là về đêm khi người bệnh nằm duỗi chân, khi đó phải ngồi dậy, cho chân thõng xuống giường để đỡ đau. Đây là giai đoạn nặng của bệnh viêm tắc động mạch chi dưới.
Khám:
Bắt mạch: bắt mạch các chi đối xứng mạch quay, động mạch cánh tay, bẹn, mu chân, mắt cá trong, khoeo chân. Tìm hiểu độ đập và so sánh hai bên.
Quan sát da: khi có viêm tắc động mạch tới giai đoạn đau liên tục các chi khi nghỉ ngơi, ta có thể thấy ở đoạn chi có triệu chứng đau, da lạnh hơn, tái, khô, rụng lông, loét, nhất là ở các ngón tay và gan bàn chân.
Khám các động mạch một cách có hệ thống: viêm tắc động mạch chi dưới nhiều khi là do vữa xơ động mạch, cho nên ta không thể loại bỏ khả năng tổn thương do xơ vữa ở các động mạch khác nữa: động mạch vành, động mạch chủ, động mạch cảnh, hỏi và khám các biểu hiện bệnh lý liên quan tới các động mạch.
Xét nghiệm: siêu âm động mạch, chụp động mạch, là những xét nghiệm hiện nay được coi là cần thiết, vì tác dụng giúp chẩn đoán vị trí viêm tắc.
Đo độ dao động động mạch là một xét nghiệm cũng được dùng để đánh giá biên độ của động mạch. Siêu âm Doppler giúp đánh giá được sự thay đổi ở mạch về tốc độ, sức cản của dòng máu và mạch máu.
Thiếu máu cấp chi dưới
Tắc nhánh lớn của động mạch: bắt đầu đột ngột, đau dữ dội, liên tục ở bàn chân, cẳng chân và có thể lan đến đùi.
Khám: cẳng chân lạnh, tê bì và bất động. Mất mạch ở chi, mất phản xạ gân xương ở chi đó.
Tắc nhánh động mạch ở đầu chi: do các mảng cholesterol hoặc vữa xơ vôi hoá vỡ ra từ các động mạch lớn làm tắc các nhánh động mạch nhỏ ở ngón chân.
Triệu chứng:
Đau dữ dội ở ngón chân, đỡ đau khi đặt thõng chân xuống thấp.
Ngón chân nhất là gan bàn chân, chuyển sang màu đỏ tím, có thể thấy hiện tượng này ở cả bờ trong và ngoài của bàn chân, gót chân, cơ bắp cẳng chân.
Mạch mu chân và mắt cá trong vẫn còn, phản xạ gân xương còn.
Nguyên nhân của thiếu máu cấp chi dưới:
Tắc mạch do cục máu đông xuất phát từ tim trái: bệnh van hai lá, nhồi máu cơ tim, viêm nội mạc sùi loét, bệnh tim giãn, u nhầy nhĩ – thất trái.
Tắc mạch do tổn thương động mạch: vữa xơ động mạch.
Chấn thương động mạch: thông tim mạch, phẫu thuật động mạch.
Trong bệnh tim bẩm sinh có thông luồng máu phải -trái, có thể có cục máu đông từ tim phải sang trái và gây tắc động mạch của hệ thống đại tuần hoàn.
CÁC BỆNH LÝ Ở TĨNH MẠCH VÀ CÁCH KHÁM
Tắc tĩnh mạch
Thường gặp trong:
Phẫu thuật: đặc biệt là ở vùng tiểu khung, và các phẫu thuật đòi hỏi phải nằm lâu.
Chửa đẻ: tháng thứ 3 của thai nghén và tuần thứ 2 sau đẻ.
Các bệnh nội khoa:
Các bệnh van tim như hẹp hai lá, bệnh cơ tim giãn, suy mạch vành có suy tim, ung thư các loại, các bệnh nhiễm khuẩn, đặc biệt là ở người già.
Một số thuốc: hormon thượng thận, thuốc tránh thai.
Các thủ thuật đặt các ống thông, đặt các điện cực vào tĩnh mạch.
Viêm tắc tĩnh mạch
Lâm sàng:
Biểu hiện viêm tắc tĩnh mạch thường ở một chi.
Bệnh nhân kêu đau ở bắp chân, có khi ở đùi, đau tự nhiên và tăng lên khi vận động chi, gấp bàn chân.
Có sưng nóng đỏ tại chỗ.
Tĩnh mạch nông giãn, nổi lên rõ, có thể thấy ở mu bàn chân.
Sốt khoảng 38-38,50C, mạch tăng dần, người mệt mỏi, ra nhiều mồ hôi.
Khi bệnh đã toàn phát, phù chân rõ rệt, phù trắng, ấn lõm ít, khớp gối có thể có nước. Viêm tắc tĩnh mạch có thể phát triển lên cao, tới tĩnh mạch chủ dưới hoặc tĩnh mạch chủ trên, có thể ở nông hoặc sâu:
Tĩnh mạch chậu đùi: phù từ đùi trở xuống.
Tĩnh mạch chậu: phù một bên bộ phận sinh dục. Thăm dò hậu môn hoặc âm đạo thấy đau. Ngoài ra có đái rắt, buốt, bí đái, đau quặn và mót rặn, có khi trướng bụng.
Tĩnh mạch chủ dưới: phù cả hai chi dưới, vùng thắt lưng, bộ phận sinh dục ngoài, tĩnh mạch vùng thành bụng nổi rõ.
Tĩnh mạch chủ trên: thường là do đặt ống thông tĩnh mạch hoặc do khối u chèn ép. Phù một nửa trên người hoặc toàn bộ (phù áo khoác). Tĩnh mạch bàng hệ nổi rõ ở nửa trên người, phù cổ, mi mắt, hay có nhức đầu khi cúi xuống.
Tĩnh mạch nông: tĩnh mạch nổi rõ, ngoằn ngoèo, ở dưới da, hay loét và vỡ.
Xét nghiệm:
Siêu âm Doppler tĩnh mạch: giúp đánh giá được tốc độ dòng máu tĩnh mạch, chẩn đoán xác định tắc tĩnh mạch, vị trí tắc, mức độ tắc và tình trạng mạch bàng hệ.
Chụp tĩnh mạch bằng chất cản quang xác định bệnh được rõ ràng, biết được dị tật tĩnh mạch nếu có và cả có mặt của các cục máu đông di động nếu có.
Di chứng viêm tắc tĩnh mạch: viêm tắc tĩnh mạch có thể khỏi hẳn nếu cục máu đông tan đi, nhưng nếu tĩnh mạch bị tắc hẳn thì khó tránh khỏi di chứng: phù kéo dài, phù nhẹ ở chi, có tĩnh mạch bàng hệ, có rối loạn dinh dưỡng ở da: da sạm màu, do sắc tố hồng cầu để lại và có thể có loét chi.
Giãn tĩnh mạch chi dưới
Do tổn thương vách tĩnh mạch, các tĩnh mạch ở chi dưới có thể bị giãn. Các van tổ chim của tĩnh mạch bị hở, nên máu bị dồn ngược trở về, làm giãn tĩnh mạch; áp lực trong tĩnh mạch tăng cao có thể gây thoát quản huyết tương và phù, thoát hồng cầu gây xuất huyết và sau đó là tình trạng rối loạn dinh dưỡng.
Giãn tĩnh mạch ở sâu. Khi đã có tổn thương mạch gây giãn, ở tư thế đứng hoặc khi hoạt động, các cơ chi dưới không giữ được cho máu khỏi dồn xuống, khác với trường hợp bình thường.
Lâm sàng: các triệu chứng cơ năng kín đáo, cảm giác thường là: nặng chân, hạn chế đi lại. Khi khám đường đi của tĩnh mạch, ta có thể thấy:
Giãn tĩnh mạch hiển trong, rõ ở mặt trong chi, từ tam giác Scarpa trở xuống.
Giãn tĩnh mạch hiển ngoài, thường rõ ở mặt ngoài và sau chi.
Đôi khi có giãn tĩnh mạch theo đường đi bất thường: mặt bên đùi và cẳng chân.
Thường hay giãn đối xứng ở hai chi.
Khi sờ đường tĩnh mạch giãn:
Hiện tượng tĩnh mạch giãn bị xẹp do làm nghiệm pháp Schwartz: bàn tay đặt phía dưới chi chặn không cho máu tĩnh mạch trở về tim, bàn tay đặt phía trên ép mạnh đột ngột lên bó tĩnh mạch giãn: nếu có giãn tĩnh mạch, bó tĩnh mạch giãn căng hơn (dấu hiệu hở van tổ chim của tĩnh mạch).
Hiện tượng tĩnh mạch đẩy máu ngược dòng: nghiệm pháp Brodie Trendeleburg: buộc dây thắt ở các vị trí chi dưới ở tư thế nằm, ở vị trí cao nhất nghĩa là gốc chi. Sau đó, để bệnh nhân đứng dậy và cởi dây thắt: nếu bị suy lỗ van tĩnh mạch hiển trong thì các tĩnh mạch bị giãn sẽ làm đầy rất nhanh từ trên xuống dưới.
Xét nghiệm:
Siêu âm Doppler tĩnh mạch: tìm hiện tượng hở van tổ chim, tắc tĩnh mạch.
Chụp tĩnh mạch: chỉ chụp khi ta muốn xác định là có tắc tĩnh mạch ở sâu không.
Phình động – tĩnh mạch
Có thể gặp, chú ý vùng bẹn.
Rối loạn tuần hoàn tĩnh mạch
Với biểu hiện mạn tính: phù, viêm mô dưới da, loét chân.
CÁC TRIỆU CHỨNG RỐI LOẠN VẬN MẠCH Ở ĐẦU CHI
Các hội chứng rối loạn vận mạch ở đầu chi có thể là biểu hiện cơ năng, hoặc là do tổn thương thực thể ở vách các mạch máu ở da, dưới da. Các biểu hiện có thể tạm thời, nhưng cũng có khi kéo dài.
Hiện tượng Raynaud
Người ta coi hiện tượng Raynaud là một cơn rối loạn vận mạch xảy ra khi bệnh nhân tiếp xúc với lạnh, biểu hiện ở các ngón tay và bàn tay, đôi khi cả ở các ngón chân, mũi và tai. Hiện tượng này diễn biến theo 3 giai đoạn với trình tự sau đây:
Giai đoạn trắng nhợt: do co thắt tiểu động mạch và co thắt cơ trơn tiền mao quản, nên mạng lưới mao quản không nhận được máu tới: các đầu ngón tay, đặc biệt là hai đốt xa, trắng nhợt, lạnh và tê bì.
Giai đoạn xanh tím: do các tiểu tĩnh mạch bị ứ trệ vì không có lực đẩy máu tại các mao quản, nên các đầu ngón xanh tím, đau tức.
Giai đoạn đỏ: do mở các cơ trơn tiền mao quản và giãn các tiểu động mạch, máu ào về mạng lưới mao quản, các đầu ngón trở nên nóng đỏ.
Hiện tượng Raynaud có thể đối xứng ở hai chi.
Trong bệnh Raynaud, 80% là phụ nữ xuất hiện triệu chứng từ tuổi trẻ. Bệnh nhân thường có rối loạn thần kinh thực vật, nhức đầu. Biểu hiện ở hai chi
đối xứng, thường ở 4 ngón tay, trừ ngón cái. ở thể nặng, có thể có rối loạn dinh dưỡng. Ngón tay xơ cứng, hoại tử từng phần.
Hiện tượng Raynaud có thể không đối xứng, chỉ ở một chi, hoặc hai chi cùng bên người: thường do các nguyên nhân sau:
Tắc một động mạch ở xa do vữa xơ động mạch, hoặc do viêm, do lấp quản.
Chèn ép bó mạch thần kinh trong hội chứng chèn ép rãnh lồng ngực cánh tay: rối loạn vận mạch kèm theo tê bì, đau chi trên. Có thể thấy huyết áp bên tổn thương thấp hơn bên lành.
Nghiệm pháp Allen dương tính: bệnh nhân giơ cao hai tay cho tới khi hai bàn tay nhợt đi (khoảng 1-2 phút) rồi hạ xuống, sau đó thầy thuốc dùng ngón tay ép vào động mạch quay và động mạch trên cổ tay người bệnh: khi lần lượt bỏ từng ngón tay ra khỏi từng động mạch bị ép, quan xem các ngón tay có hồng trở lại không để xác định vị trí mạch bên nào tắc. Nguyên nhân có thể là chèn ép động mạch dưới đòn bởi mỏm ngang đốt sống cổ quá dài.
Bệnh nghề nghiệp: sử dụng lâu ngày một dụng cụ gây rung nhiều.
Chấn thương sau tai nạn hoặc phẫu thuật nơi khác trên cơ thể.
Hội chứng đỏ, nóng, đau đầu chi
Ngược lại hoàn toàn về triệu chứng với hiện tượng Raynaud do: giãn tiểu động mạch, hậu tiểu động mạch và mao quản, xảy ra do cơ thể bị tiếp xúc với nhiệt độ cao, hay thấy ở bàn chân hơn bàn tay và nặng lên khi chân buông thõng, bệnh giảm đi khi cơ thể tiếp xúc với nhiệt độ thấp, khi dùng thuốc aspirin.
Các hội chứng rối loạn vận mạch trường diễn
Tím đầu chi
Hay gặp ở phụ nữ có rối loạn thần kinh thực vật.
Nguyên nhân do tĩnh mạch giảm trương lực, làm cho máu tĩnh mạch ứ lại trong các tiểu tĩnh mạch, các mao quản và các mạch nối động mạch -tĩnh mạch, các nối này ở trong tình trạng mở, do tiểu động mạch cuối và cơ trơn tiền mao quản co lại.
Các đầu ngón nhất là ở tay, thường xuyên tím, lạnh, nhớp mồ hôi.
Các nội tạng đều bình thường khi khám.
Mảng xanh tím
Hiện tượng xanh tím như đã mô tả với tím đầu chi xuất hiện ở dưới da: thường gặp ở phụ nữ trẻ có rối loạn thần kinh thực vật, và hay thấy ở chi dưới (cẳng chân, bàn chân), có khi cả chi trên (bàn tay, cẳng tay). Bệnh nặng lên khi tiếp xúc với lạnh và ở tư thế thõng chân.
Nguyên nhân có thể do bệnh chất tạo keo, tắc động mạch do tăng cholesterol huyết thanh, một số thuốc điều trị bệnh Parkinson.

Để lại một phản hồi