
1. ĐẠI CƯƠNG
1.1. Định nghĩa
Viêm cầu thận mạn là một hội chứng lâm sàng xảy ra do cầu thận bị tổn thương từ từ, mạn tính ở cả hai thận, làm suy giảm dần dần chức năng thận. Biểu hiện lâm sàng là phù từng đợt, tăng huyết áp, protein niệu, hồng cầu niệu thường xuyên. Nhưng cũng có thể tiến triển thầm lặng chỉ có protein niệu, hồng cầu niệu mà không có triệu chứng lâm sàng. Dần dần dẫn đến suy thận mạn ngày càng nặng rồi suy thận giai đoạn cuối.
1.2. Nguyên nhân
1.2.1. Viêm cầu thận mạn nguyên phát
Viêm cầu thận mạn nguyên phát là viêm cầu thận mạn không rõ căn nguyên.
1.2.2. Viêm cầu thận mạn thứ phát
+ Bệnh hệ thống:
– Lupus ban đỏ hệ thống
– Viêm đa cơ và viêm da cơ
– Xơ cứng bì toàn thể
+ Bệnh rối loạn chuyển hóa:
– Đái tháo đường
– Bệnh nhiễm bột (amyloidosis)
+ Bệnh mạch máu hệ thống:
– Viêm thành mạch dị ứng (Henoch-Schonlein-Purpura)
– Viêm đa động mạch dạng nút (polyarteritis nodosa)
– Bệnh u hạt Wegener
+ Bệnh thận di truyền:
– Hội chứng Alport
– Hội chứng móng-xương bánh chè
– Hội chứng màng nền mỏng
+ Một số bệnh thận khác:
– Viêm thận Shunt
– Hội chứng tan máu- tăng ure máu
1.2.3. Khái niệm về bệnh thận mạn
Hội thận học Hoa kỳ (National Kidney Foundation – NKF) đưa ra định nghĩa về bệnh thận mạn năm 2012. Định nghĩa này được cập nhất nhiều lần vào các năm sau, gần đây nhất là hướng dẫn của Hội đồng cải thiện Kết quả Toàn cầu về Bệnh Thận (Kidney Disease Improving Global Outcome – KDIGO) năm 2012 như sau:
Bệnh thận mạn là tình trạng tổi thương thận về mặt cấu trúc hoặc chức năng, biểu hiện bằng sự có mặt của albumin niệu hoặc suy giảm chức năng thận xác định qua mức lọc cầu thận (<60 ml/ph/1,73m2), hoặc các bất thường về hình ảnh học của thận tồn tại trên 3 tháng.
Tiêu chuẩn chẩn đoán bệnh thận mạn
(Có ít nhất 1 tiêu chuẩn tồn tại kéo dài trên 3 tháng)
|
Dấu ấn tổn thương thận (³1 dấu ấn) |
– Albumin niệu (³30mg/24h; Albumin/creatinin ³ 30mg/g hoặc 3mg/mmol).
– Bất thường tổng phân tích nước tiểu. – Rối loạn điện giải hoặc các bất thường khác do bệnh lý ống thận. – Bất thường thận phát hiện bằng mô học. – Bất thường về cấu trúc phát hiện bằng hình ảnh học. |
| Mức lọc cầu thận | <60ml/ph/1,73m2 |
1.3. Phân loại tổn thương mô bệnh học
1.3.1. Viêm cầu thận mạn nguyên phát
+ Tổn thương cầu thận tối thiểu
+ Viêm cầu thận ổ đoạn
+ Viêm cầu thận lan tỏa:
– Viêm cầu thận màng
– Viêm cầu thận tăng sinh gồm:
* Viêm cầu thận tăng sinh gian mạch
* Viêm cầu thận gian mạch, mao mạch (viêm cầu thận màng tăng sinh týp 1 và týp 3)
* Bệnh cầu thận lắng đọng đặc (viêm cầu thận màng tăng sinh týp 2)
– Xơ hóa cầu thận
+ Viêm cầu thận không phân loại được
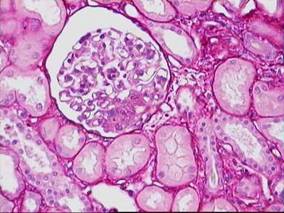
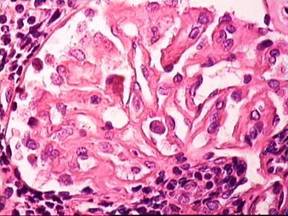
Hình 1: Mô bệnh học bệnh cầu thận (h.trái: viêm cầu thận màng; h.phải: viêm cầu thận ổ-đoạn).
1.3.2. Viêm cầu thận mạn thứ phát
Phân loại mô bệnh học của viêm cầu thận mạn thứ phát theo bệnh nguyên: viêm cầu thận lupus, viêm cầu thận do đái tháo đường, viêm cầu thận do viêm thành mạch dị ứng…
1.4. Cơ chế bệnh sinh
1.4.1. Viêm cầu thận mạn nguyên phát
Viêm cầu thận mạn nguyên phát là viêm cầu thận mạn không rõ căn nguyên, tổn thương cầu thận là do cơ chế miễn dịch.
+ Các hình thức lắng đọng phức hợp miễn dịch ở cầu thận:
– Phức hợp miễn dịch lưu hành trong máu rồi lắng đọng ở cầu thận. Như bệnh lupus ban đỏ hệ thống, bệnh thận IgA.
– Bản thân thành phần cấu trúc của cầu thận là kháng nguyên. Kháng nguyên kích thích cơ thể sản sinh kháng thể, phản ứng kháng nguyên-kháng thể xảy ra tại cầu thận. Điển hình cho hình thức này là hội chứng Goodpasture. Trong hội chứng Goodpasture, kháng nguyên là chuỗi a3 của collagen týp IV trong cấu trúc màng nền cầu thận.
– Kháng nguyên tự do lưu hành trong máu và được “cấy” vào cầu thận, phản ứng kháng nguyên kháng thể xảy ra tại cầu thận. Điển hình cho hình thức này thấy trong bệnh lupus ban đỏ hệ thống. Phức hợp histone-DNA là một kháng nguyên trong bệnh lupus, lưu hành trong máu và khi tới bề mặt tế bào và màng nền cầu thận được “cấy” vào tổ chức này. Kháng nguyên này là đích tấn công của kháng thể kháng DNA.
+ Kháng nguyên: ngoại trừ các bệnh cầu thận sau nhiễm khuẩn, bệnh kháng thể kháng màng nền cầu thận và bệnh kháng thể kháng bào tương của bạch cầu đa nhân là đã biết rõ kháng nguyên. Các viêm cầu thận mạn nguyên phát khác chưa xác định được kháng nguyên. Người ta cho rằng có hai nguồn kháng nguyên là kháng nguyên ngoại sinh và kháng nguyên nội sinh.
– Các kháng nguyên ngoại sinh, có thể là các thành phần của vi sinh vật, các chất lạ xâm nhập vào cơ thể.
– Các kháng nguyên nội sinh, có thể là các protein bất thường được tạo ra dưới tác dụng của các enzym vi sinh vật, các protein bất thường được sản xuất từ các khối u, hoặc bản thân IgG của người bệnh bị biến đổi trở thành tự kháng nguyên do rối loạn hoạt động của hệ miễn dịch.
+ Phản ứng kháng nguyên kháng thể tạo ra các phức hợp kháng nguyên-kháng thể (phức hợp miễn dịch) lưu hành trong máu. Nếu ít kháng nguyên và dư thừa kháng thể thì phức hợp miễn dịch tạo thành thường có kích thước lớn, sẽ được các tế bào hệ thống lưới nội mô bắt giữ, tiêu hủy và được loại khỏi hệ tuần hoàn. Nếu ít kháng thể và dư thừa kháng nguyên thì phức hợp miễn dịch tạo thành thường có kích thước nhỏ và lọt qua sự kiểm soát của tế bào hệ lưới nội mô và tồn tại trong tuần hoàn máu. Các phức hợp miễn dịch sẽ lắng đọng ở cầu thận trong quá trình lọc máu của cầu thận.
+ Các vị trí lắng đọng của phức hợp miễn dịch ở cầu thận, tùy theo kích thước và điện tích của phức hợp miễn dịch mà chúng có thể lắng đọng ở các vị trí khác nhau trong cầu thận. Có bốn vị trí lắng đọng phức hợp miễn dịch ở cầu thận, đó là:
– Lắng đọng phức hợp miễn dịch ở dưới tế bào nội mô (trong khoang giữa tế bào nội mô và màng nền).
– Lắng đọng phức hợp miễn dịch ở trong màng nền cầu thận làm màng nền dày lên, có thể chia cắt màng nền tạo thành các hình gai (viêm cầu thận màng tăng sinh típ 1 và 3). Nếu lắng đọng chủ yếu ở lớp đặc của màng nền gọi là bệnh lắng đọng đặc (viêm cầu thận màng tăng sinh týp 2).
– Lắng đọng phức hợp miễn dịch ở dưới tế bào biểu mô (podocyt), phức hợp miễn dịch nằm ở khoang giữa tế bào biểu mô và màng nền.
– Lắng đọng phức hợp trong khoang gian mạch.
+ Quá trình viêm ở cầu thận:
Quá trình viêm ở cầu thận là quá trình viêm vô khuẩn, do tương tác kháng nguyên-kháng thể và lắng đọng phức hợp miễn dịch ở cầu thận đã hoạt hóa hệ thống bổ thể, hoạt hóa các bạch cầu đa nhân, bạch cầu đơn nhân, tế bào mast, hoạt hóa hệ kinin, hệ đông máu, nhằm loại trừ phức hợp miễn dịch. Hậu quả của quá trình trên là gây viêm và tổn thương cầu thận, làm thay đổi tính thấm của màng nền cầu thận, cầu thận để lọt hồng cầu và protein vào nước tiểu.
Quá trình viêm ở cầu thận không chấm dứt được và diễn biến nặng lên từng đợt do người ta chưa biết rõ và chưa loại trừ được kháng nguyên, đồng thời bản thân quá trình viêm ở cầu thận lại làm giải phóng ra các chất trung gian gây viêm (mediators viêm), các chất hóa ứng động bạch cầu, các enzym phân giải, hoặc do rối loạn của hệ thống miễn dịch làm quá trình viêm tiếp tục tiến triển.
Phản ứng viêm ở cầu thận biểu hiện bằng tăng sinh các tế bào cầu thận như tế bào gian mạch, tế bào nội mô. Sưng phồng các tế bào nội mô, tế bào biểu mô. Hợp nhất chân tế bào biểu mô. Xâm nhập các tế bào viêm như bạch cầu đa nhân, bạch cầu đơn nhân, bạch cầu lympho vào cầu thận. Dày màng nền cầu thận, nở rộng khoang gian mạch và tăng sinh chất gian mạch. Chất gian mạch tăng sinh có thể từ khoang gian mạch tràn vào khoang giữa tế bào nội mô và màng nền cầu thận, tạo thành hình đường viền đôi (hình đường ray) của màng nền cầu thận. Lắng đọng các phức hợp miễn dịch và bổ thể, các fibrin ở cầu thận. Các biến đổi trên dần dần gây xơ hóa cầu thận, các cầu thận xơ hóa bị loại khỏi vòng chức năng. Số lượng cầu thận bị loại khỏi vòng chức năng ngày càng nhiều làm chức năng thận suy giảm ngày càng nặng và không hồi phục, cuối cùng cả hai thận không còn chức năng, bệnh nhân bị suy thận giai đoạn cuối.
1.4.2. Viêm cầu thận mạn thứ phát
+ Các viêm cầu thận mạn do bệnh hệ thống: tổn thương cầu thận trong viêm cầu thận mạn do bệnh hệ thống là do phức hợp miễn dịch. Trong bệnh lupus ban đỏ hệ thống, người ta thấy lưu hành trong máu bệnh nhân các kháng thể kháng nhân, kháng thể kháng DNA (chuỗi xoắn đơn hoặc chuỗi xoắn kép), kháng thể kháng lympho bào. Lắng đọng dạng hạt mịn hoặc dạng hạt thô ở cầu thận các IgG, IgM, bổ thể C1q, C3, C5 và C9 trong thành mao mạch cầu thận, trong vùng gian mạch, và cả thành các mạch máu ngoài cầu thận.
+ Các bệnh cầu thận mạn do bệnh chuyển hóa: tổn thương cầu thận do các bệnh chuyển hóa không phải do cơ chế miễn dịch mà do tổn thương mao mạch, tích lũy dịch rỉ và các thành phần trong quá trình chuyển hóa không hoàn toàn của các chất ở cầu thận.
Trong bệnh đái tháo đường, các vi mạch bị tổn thương do đường huyết tăng cao, trong đó có mao mạch cầu thận, làm rỉ các chất từ huyết tương vào thành mao mạch và khoang gian mạch cầu thận. Người ta thấy tích lũy dịch rỉ, là các thành phần phân giải glucose không do enzym, các protein huyết tương, lipid và mucoprotein ở thành mao mạch cầu thận, làm dày thành mao mạch và tạo thành các khối hình tròn giống như hạch được gọi là hình hạch. Các chất liệu rỉ bắt màu toan và PAS dương tính, nhuộm Mallory bắt màu dương tính nhưng không bắt màu khi nhuộm bạc. Các tổn thương này thấy ở cả hai thận, gây xơ hóa cầu thận.
Trong bệnh amyloidosis tổn thương cầu thận là do lắng đọng amyloid ở màng nền mao mạch cầu thận và vùng gian mạch. Các sợi amyloid có đường kính khoảng 10 nm, có bản chất là b2-microglobulin và các chuỗi nhẹ kappa hoặc lamda của gamma globulin.
Trong bệnh đa u tủy xương, tổn thương cầu thận là do lắng đọng các chuỗi nhẹ kappa hoặc lamda của gamma globulin ở vùng dưới nội mô mao mạch cầu thận.
+ Viêm cầu thận do các bệnh mạch máu hệ thống: tổn thương cầu thận do các bệnh mạch máu hệ thống là do tổn thương mao mạch cầu thận giống như tổn thương các mao mạch ngoài thận. Người ta thấy hoại tử dạng fibrin các mạch máu, lắng đọng fibrin/fibrinogen ở cầu thận hoại tử và huyết khối ở lòng mao mạch cầu thận.
2. TRIỆU CHỨNG
2.1. Triệu chứng lâm sàng
+ Phù: mức độ phù từ nhẹ đến trung bình, phù nặng khi có hội chứng thận hư, phù tái phát nhiều lần trong quá trình tiến triển của bệnh.
+ Đái ít: đái ít gặp khi có đợt tiến triển cấp tính
+ Tăng huyết áp: khi chưa có suy thận, tăng huyết áp gặp khoảng 60% số bệnh nhân. Khi đã có suy thận, tăng huyết áp gặp 80% số bệnh nhân.
+ Thiếu máu: khi chưa có suy thận, thường chỉ thiếu máu nhẹ, khi có suy thận thì mức độ thiếu máu tỉ lệ thuận với mức độ nặng của suy thận.
+ Triệu chứng của hội chứng ure máu cao khi có suy thận

Hình 2: Phù ở trẻ bị hội chứng thận hư do viêm cầu thận mạn.
2.2. Triệu chứng cận lâm sàng
2.2.1. Xét nghiệm nước tiểu
+ Protein niệu: protein niệu có thường xuyên, trung bình 1-3 g/24giờ, nếu có hội chứng thận hư thì protein niệu nhiều ³3,5 g/24giờ.
+ Hồng cầu niệu: thường là hồng cầu niệu vi thể, hình thể hồng cầu biến dạng, nhăn nheo, méo mó, teo nhỏ, có thể có trụ hồng cầu. Nếu có đái ra máu đại thể thì gợi ý bệnh thận IgA.
+ Trụ niệu: có thể có trụ hồng cầu, trụ hạt ở nước tiểu, tuy nhiên không thường xuyên.
2.2.2. Xét nghiệm máu
+ Số lượng hồng cầu, huyết sắc tố giảm nhẹ, nếu có suy thận thì giảm nhiều, mức độ giảm tỉ lệ với mức độ suy thận.
+ Điện giải: nồng độ natri máu thường giảm do ứ nước làm pha loãng natri, mặc dù tổng lượng natri trong cơ thể vẫn tăng. Nồng độ kali máu bình thường, có thể tăng khi có vô niệu. Calci máu giảm sớm ngay từ thời kỳ đầu của bệnh, khi suy thận nặng hoặc ở bệnh nhân lọc máu chu kỳ nồng độ calci máu có thể trở về bình thường hoặc tăng do cường chức năng tuyến cận giáp thứ phát.
2.2.3. Xét nghiệm thăm dò chức năng thận
+ Mức lọc cầu thận:
– Hệ số thanh thải creatinin nội sinh >90 ml/phút: chức năng thận bình thường
– Hệ số thanh thải creatinin nội sinh >90-60 ml/phút: giảm chức năng thận
– Hệ số thanh thải creatinin nội sinh <60 ml/phút: suy thận
+ Khả năng cô đặc nước tiểu của thận:
– Khi chưa có suy thận, khả năng cô đặc nước tiểu của thận còn bình thường.
– Khi suy thận: các mẫu nước tiểu trong ngày có tình trạng đồng tỉ trọng thấp, biểu hiện khả năng cô đặc nước tiểu của thận giảm.
2.2.4. Chẩn đoán hình ảnh
+ Siêu âm thận:
– Kích thước thận bình thường khi chưa có suy thận, khi có suy thận thì kích thước thận giảm tương đối đều cả hai thận. Mức độ giảm kích thước thận tùy thuộc mức độ suy thận.
– Nhu mô thận tăng âm do xơ hóa cầu thận. Người ta chia ra ba mức độ tăng âm:
Độ 1: đậm độ âm tăng, nhưng còn thấp hơn đậm độ âm của nhu mô gan
Độ 2: đậm độ âm tăng ngang bằng đậm độ âm của nhu mô gan
Độ 3: Đậm độ âm tăng hơn đậm độ âm của nhu mô gan
– Ranh giới giữa nhu mô và đài bể thận không rõ hoặc bị xóa hoàn toàn do nhu mô thận tăng âm.
– Đài bể thận không giãn
+ X- quang:
– Chụp thận thuốc tĩnh mạch (UIV) khi chưa có suy thận thấy hình ảnh thận và đài, bể thận bình thường. Ở bệnh nhân đái tháo đường có thể thấy hình ảnh hoại tử nhú thận. Hai thận ngấm thuốc kém và chậm bài tiết.
2.2.5. Sinh thiết thận
Sinh thiết thận khi chưa có suy thận hoặc suy thận còn nhẹ có thể cho phép chẩn đoán nguyên nhân và phân loại tổn thương mô bệnh học. Nhưng khi suy thận nặng, các cầu thận đều bị xơ hóa thì sinh thiết thận ít giá trị.
3. CHẨN ĐOÁN
3.1. Chẩn đoán xác định
Để chẩn đoán xác định hội chứng viêm cầu thận mạn cần hai yếu tố: chẩn đoán có viêm cầu thận và chẩn đoán tính chất mạn tính.
+ Chẩn đoán viêm cầu thận:
– Protein niệu
– Hồng cầu niệu, thường là vi thể
– Phù: thường phù trong đợt tiến triển, giai đoạn ổn định có thể không có phù.
– Tăng huyết áp
– Có thể có giảm chức năng thận (ure, creatinin máu tăng, mức lọc cầu thận giảm)
Tuy nhiên có những bệnh nhân chỉ có protein niệu, hồng cầu niệu mà không có triệu chứng lâm sàng trong suốt thời gian tiến triển của bệnh cho đến khi suy thận.
+ Chẩn đoán tính chất mạn tính:
– Các triệu chứng trên tồn tại kéo dài trên ba tháng.
– Hai thận teo nhỏ, nhu mô thận tăng âm, ranh giới giữa nhu nhu mô và đài bể thận không rõ.
Trong các triệu chứng trên thì quan trọng nhất là protein niệu, hồng cầu niệu tồn tại thường xuyên ít nhất là trên ba tháng. Hoặc hồng cầu niệu, protein niệu kết hợp với hai thận teo nhỏ, nhu mô thận tăng âm, ranh giới giữa nhu mô và đài bể thận không rõ.
3.2. Chẩn đoán nguyên nhân
+ Viêm cầu thận mạn nguyên phát: không rõ nguyên nhân
+ Viêm cầu thận mạn thứ phát: có nguyên nhân như do bệnh hệ thống, bệnh gây rối loạn chuyển hóa, bệnh vi mạch máu, bệnh di truyền.
3.3. Chẩn đoán giai đoạn
Viêm cầu thận mạn bao gồm hai nhóm triệu chứng: nhóm triệu chứng của bệnh thận mạn dựa trên các bất thường nước tiểu (protein niệu, hồng cầu niệu) và hình ảnh bất thường qua siêu âm thận; nhóm triệu chứng của suy giảm chức năng thận, đặc trưng bởi giảm mức lọc cầu thận. Do đó Hiệp hội Thận Quốc gia Hoa Kỳ NKF (National Kidney Foundation) hướng dẫn phân loại bệnh thận mạn tính làm năm giai đoạn, từ khi bị bệnh thận tới khi suy thận giai đoạn cuối. Việc phân loại này giúp cho xác định chiến lược điều trị thích hợp cho từng giai đoạn và hiện nay được sử dụng rộng rãi trên thế giới.
+ Giai đoạn 1: chức năng thận còn bình thường. Bệnh nhân có bệnh thận mạn tính nhưng mức lọc cầu thận còn bình thường (³ 90 ml/phút). Chiến lược điều trị trong giai đoạn này là chẩn đoán xác định bệnh, tìm nguyên nhân bệnh và điều trị làm chậm tiến triển bệnh, làm giảm các nguy cơ tim mạch.
+ Giai đoạn 2: giảm chức năng thận (suy thận nhẹ). Giai đoạn này được đặc trưng bởi bệnh nhân có bệnh thận mạn tính, tổn thương thận đã làm giảm chức năng thận, mức lọc cầu thận 60-89 ml/phút. Chiến lược điều trị trong giai đoạn này là đánh giá tiến triển và điều trị làm chậm tiến triển bệnh.
+ Giai đoạn 3: suy thận vừa. Đặc trưng của giai đoạn này là mức lọc cầu thận còn từ 30-59 ml/phút. Chiến lược điều trị trong giai đoạn này là đánh giá, dự phòng và điều trị các biến chứng.
+ Giai đoạn 4: suy thận nặng. Đặc trưng của giai đoạn này là mức lọc cầu thận giảm nhiều còn 15-29 ml/phút. Kế hoạch điều trị trong giai đoạn này là chuẩn bị điều trị thay thế thận.
+ Giai đoạn 5: suy thận rất nặng (suy thận giai đoạn cuối). Đặc trưng của giai đoạn này là mức độ nặng của các triệu chứng suy thận, mức lọc cầu thận chỉ còn dưới 15 ml/phút. Điều trị trong giai đoạn này là điều trị thay thế thận.
4. BIẾN CHỨNG
+ Hội chứng thận hư: xảy ra trong đợt tiến triển nặng của bệnh. Nếu hội chứng thận hư hay tái phát hoặc đáp ứng kém với điều trị sẽ làm giảm chức năng thận nhanh chóng.
+ Suy thận mạn và suy thận giai đoạn cuối:
– Viêm cầu thận mạn nguyên phát, thời gian tiến triển đến suy thận giai đoạn cuối có liên quan với loại tổn thương mô bệnh học thận. Với viêm cầu thận ổ đoạn, có 80% số bệnh nhân suy thận giai đoạn cuối sau 10 năm. Với viêm cầu thận màng tăng sinh, có 40% số bệnh nhân suy thận giai đoạn cuối sau 10 năm. Tổn thương cầu thận tối thiểu và bệnh thân IgA có tiên lượng tốt hơn.
– Viêm cầu thận mạn thứ phát, mức độ và thời gian suy giảm chức năng thận tùy thuộc vào bệnh nguyên. Bệnh thận do lupus ban đỏ hệ thống, sau 10 năm có 20% bệnh nhân suy thận giai đoạn cuối. Bệnh thận do đái tháo đường, thời gian duy trì chức năng thận bình thường tùy thuộc vào mức độ kiểm soát đường huyết của bệnh nhân.
+ Suy thận cấp: xảy ra trong đợt tiến triển cấp tính. Bệnh nhân vô niệu, ure, creatinin máu tăng cao. Nếu bệnh nhân không tử vong thì chức năng thận hồi phục một phần, nhưng không thể trở về như trước khi bị suy thận cấp.
+ Viêm cầu thận tiến triển nhanh: viêm cầu thận mạn có thể chuyển thành viêm cầu thận tiến triển nhanh, ure, creatinin máu tăng hàng ngày hàng tuần, mức lọc cầu thận giảm nhanh đến suy thận giai đoạn cuối trong vài ngày vài tuần. Mô bệnh học thận, thấy tạo thành hình liềm ngoài búi mao mạch cầu thận và hoại tử búi mao mạch cầu thận.
+ Biến chứng tim mạch:
– Tăng huyết áp, có thể có cơn tăng huyết áp kịch phát hoặc tăng huyết áp ác tính.
– Suy tim ứ huyết
+ Biến chứng máu:
– Thiếu máu
– Xuất huyết: chảy máu mũi, chảy máu tiêu hóa
+ Biến chứng xương: loạn dưỡng xương do thận (renal osteodystrophy) gồm:
– Bệnh xương với chu chuyển xương thấp (low turnover):
+ Loãng xương (osteoporosis)
+ Nhuyễn xương (osteomalacia)
– Bệnh xương với chu chuyển xương cao (high turnover):
+ Viêm xương xơ (osteitis fibrosa cystica)
– Loạn dưỡng xương hỗn hợp (mixed osteodystrophy)
Có một tỉ lệ 20-25% bệnh nhân có bệnh lý xương không hoạt động (adynamic bone disease) là một dạng đặc biệt của bệnh xương do nhiễm độc nhôm, thuộc nhóm bệnh xương có chu chuyển xương thấp.
5. TIÊN LƯỢNG
Tiên lượng của hội chứng viêm cầu thận mạn thường nghèo nàn, tổn thương thận tiếp tục tiến triển, có những đợt diễn biến nặng lên, làm mất dần chức năng thận và dẫn đến suy thận giai đoạn cuối với tỉ lệ cao.
+ Những yếu tố gây ra những đợt diễn biến nặng của bệnh:
– Nhiễm khuẩn: bất kỳ nhiễm khuẩn ở vị trí nào trong cơ thể cũng làm viêm cầu thận tiến triển nặng lên, như viêm họng, viêm da, mụn nhọt, viêm đường hô hấp, nhiễm khuẩn đường tiêu hóa, nhiễm vi rút…
– Tăng huyết áp hoặc hạ huyết áp: tăng huyết áp là hậu quả của viêm cầu thận mạn, nếu không kiểm soát được huyết áp dù huyết áp tăng hay hạ đều làm tổn thương thận nặng lên, chức năng thận xấu đi nhanh.
– Rối loạn nước, điện giải: các rối loạn nước, điện giải gây ra do tiêu chảy, dùng thuốc lợi tiểu quá mức, mất nước, đều làm tổn thương thận nặng lên.
– Dùng thuốc hoặc các chất độc với thận: có thuốc tác dụng độc trực tiếp với thận, có thuốc tác động gián tiếp do tương tác với cơ chế tự điều chỉnh dòng máu thận. Các kháng sinh chỉ có nhóm betalactamin là ít độc với thận, còn hầu hết đều độc với thận, đặc biệt là nhóm aminoglycosid. Các thuốc cản quang đường tĩnh mạch, đặc biệt khi sử dụng ở bệnh nhân đang có tình trạng mất nước có thể gây ra suy thận cấp. Các thuốc chống viêm giảm đau không steroid gây thiếu máu thận. Nhiều thuốc và các chất khác gây độc cho thận, khi sử dụng các thuốc trên ở bệnh nhân có hội chứng viêm cầu thận mạn có thể làm tổn thương thận nặng lên nhanh chóng, thậm chí gây ra suy thận cấp.
– Diễn biến nặng của bệnh nguyên: các trường hợp viêm cầu thận mạn thứ phát, diễn biến và tiên lượng của tổn thương thận phụ thuộc rất nhiều vào bệnh nguyên. Đợt diễn biến nặng của lupus ban đỏ hệ thống làm tổn thương thận nặng lên, có thể gây hội chứng thận hư hoặc suy thận. Kiểm soát đường huyết không tốt làm nặng lên bệnh thận do đái tháo đường. Đợt cấp tính của viêm thành mạch dị ứng hoặc bệnh thận IgA làm bệnh thận nặng lên, bệnh nhân có thể đái ra máu đại thể, suy giảm chức năng thận.
+ Tỉ lệ trung bình tiến triển đến suy thận giai đoạn cuối sau 10 năm của viêm cầu thận mạn không được điều trị, kể từ khi phát hiện bệnh như sau:
– Viêm cầu thận ổ đoạn: 80%
– Viêm cầu thận màng tăng sinh: 40%
– Viêm cầu thận màng: 20-30%
– Lupus ban đỏ hệ thống: 20%
– Tổn thương cầu thận tối thiểu: 10-20%
– Bệnh thận IgA (bệnh Berger): 10%
Để lại một phản hồi