
1. Đại cương
1.1. Khái niệm
Hội chứng tiền đình biểu hiện chủ yếu là chóng mặt, mất thăng bằng và đi kèm với rung giật nhãn cầu (nystagmus).
1.2. Giải phẫu cơ quan tiền đình
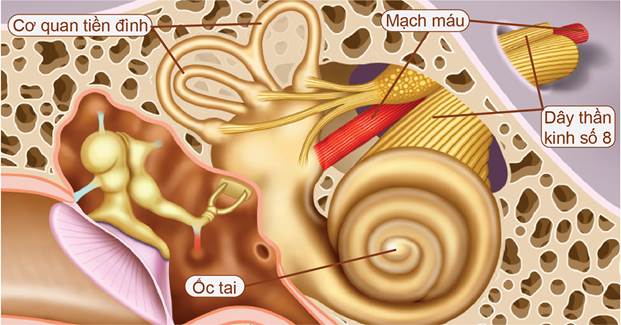
Hình 1. Cơ quan tiền đình.
Cơ quan tiền đình gồm tiền đình ngoại vi và tiền đình trung ương.
Tiền đình ngoại vi: là cơ quan nhận cảm tiền đình nằm ở tai trong và tế bào thần kinh nhận cảm tiền đình có thân tế bào nằm ở hạch tiền đình:
– Mê đạo màng: Nằm trong mê đạo xương ở tai trong, chứa nội dịch. Bao gồm: các ống bán khuyên, soan nang, cầu nang và ốc tai,.
+ Ống bán khuyên: mỗi tai có 3 ống bán khuyên: bên, trước và sau, nằm thẳng góc với nhau, phần phình ra của mỗi ống đổ vào soan nang gọi là bóng (ampulla) chứa các thụ thể kích thích khi xoay đầu. Ví dụ khi xoay đầu sang trái thì ống bán khuyên báo cho biết đầu quay theo hướng nào và nhanh như thế nào.
+ Soan nang, cầu nang: có các thụ thể cho các cảm giác về trọng lực và gia tốc thẳng. Ví dụ: nếu đầu nghiêng về một bên, các thụ thể sẽ báo góc nghiêng, đầu có nghiêng ra trước hoặc ra sau không; Khi chạy xe tăng tốc độ, ngừng lại đèn đỏ các thụ thể sẽ cho cảm tưởng tăng tốc độ hay ngừng lại.
+ Cơ quan nhận cảm:
* Mào: Nằm trong bóng, được cấu tạo bởi các tế bào lông, phía chân các tế bào có phủ một lớp gelatin gọi là đài (cupula), lông của tế bào nằm trong đài gồm có lông rung (kinocilium) và lông lập thể (stereocilia), còn đáy tế bào tiếp xúc với neuron của nhánh tiền đình.
* Vết: ở trong soan nang và cầu nang được cấu tạo bởi các tế bào lông, phủ lên trên tế bào lông là sỏi tai (otoliths).
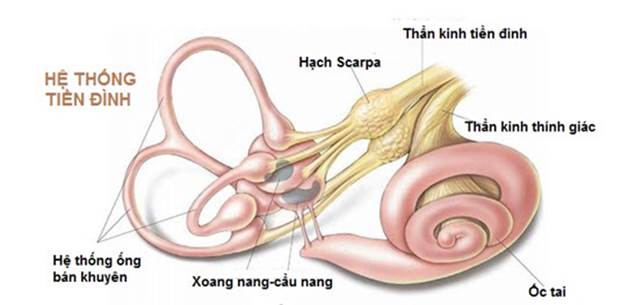
Hình 2. Giải phẫu tiền đình ngoại vi.
– Nhân tiền đình:
+ Các bộ phận nhận cảm của tiền đình ngoại biên nằm ở mê đạo màng, thân tế bào ở hạch tiền đình, nhánh tiền đình của dây tiền đình ốc tai (dây VIII) đi đến nhân tiền đình nẵm giữa cầu não và hành não.
* Chức năng nhân tiền đình: (1) đồng nhất các thông tin đến từ mỗi bên của đầu; (2) nhận các tín hiệu và tiếp tục truyền tới tiểu não; (3) nhận các tín hiệu và tiếp tục truyền tới vỏ não cho nhận thức về giác quan vị trí và vận động; (4) gửi mệnh lệnh đến các nhân vận động nằm ở thân não và tủy sống, các lệnh được đưa đến dây sọ (III, IV, VI, XI), bó tiền đình tủy sống chi phối trương lực cơ ngoại biên và bổ sung vận động đầu và cổ.
Tiền đình trung ương: bao gồm nhân tiền đình, các đường dẫn truyền từ nhân tiền đình lên thân não tới các nhân dây thần kinh sọ và đi xuống tủy sống.
Thân tế bào của khoảng 19.000 neuron tiền đình ngoại biên xuất phát từ mào và vết mỗi bên và tập trung ở hạch tiền đình và chấm dứt ở nhân tiền đình (ranh giới hành – cầu não) và thùy nhung nút của tiểu não.
Các neuron tiền đình trung ương (từ nhân tiền đình) đi xuống tủy sống theo bó tiền đình sống và đi lên thân não theo bó dọc giữa đến các nhân dây thần kinh sọ điều khiển cử động mắt.
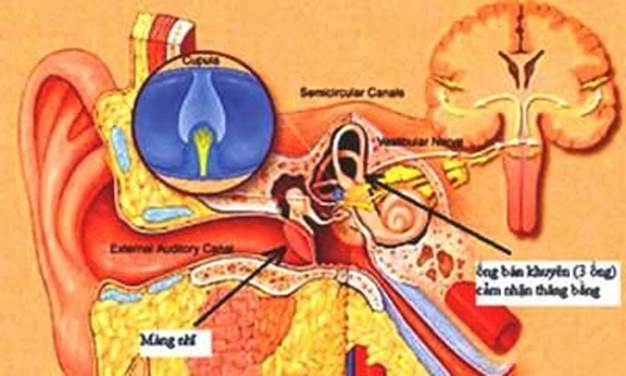
Hình 3. Cơ quan tiền đình và cácđường dẫn truyền trong não.
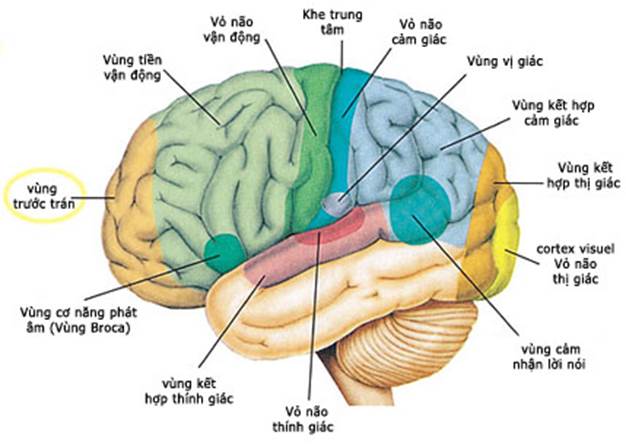
Hình 4. Các trung khu ở vỏ não.
1.3. Phân biệt các tình trạng chóng mặt
1.3.1. Chóng mặt thật sự
Là cảm giác đồ vật xoay quanh bệnh nhân (chóng mặt khách quan) hoặc bệnh nhân xoay quanh đồ vật (chóng mặt chủ quan). Chóng mặt thật sự luôn luôn là một tổn thương tiền đình (trung ương hoặc ngoại vi)
1.3.2. Cảm giác chóng mặt
Là cảm giác bị dịch chuyển trong không gian, tuy không rõ nét như chóng mặt thật sự nhưng nếu nó xảy ra chỉ khi quay đầu hoặc nặng lên rõ rệt khi quay đầu thì tổn thương thường cũng có nguồn gốc từ tiền đình.
1.3.3. Cảm giác mất thăng bằng
Cảm giác này không kèm theo bất kỳ cảm giác khác lạ nào trong đầu. Nó có thể có nguồn gốc từ tiền đình, nhưng cũng có thể có nguồn gốc từ tiểu não, từ cảm giác sâu (cảm giác bản thể), từ hệ thị giác.
1.3.4. Cảm giác sợ hãi muốn té xuống
Hầu như trong đa số trường hợp có nguồn gốc từ tâm lý.
1.3.5. Cảm giác choáng váng, cảm giác hoa mắt
Thường tương ứng với những bệnh lý tim mạch hoặc bệnh tâm thần.
Vì vậy mục đích chủ yếu trên lâm sàng và đặc biệt trong hỏi bệnh là:
– Nhận biết cảm giác mà bệnh nhân mô tả dưới danh từ “chóng mặt” có đúng là có nguồn gốc từ tiền đình hay không;
– Phân biệt trong những rối loạn có nguồn gốc từ tiền đình cái nào có biểu lộ tổn thương tiền đình ngọai vi (đây là mặt mạnh của bác sĩ tai mũi họng), và cái nào có nguồn gốc từ thần kinh ảnh hưởng đến dây thần kinh tiền đình (tổn thương tiền đình ngoại biên), nhân tiền đình hoặc các đường tiền đình trung ương (tổn thương tiền đình trung ương).
2. Lâm sàng
2.1. Triệu chứng chủ quan
– Chóng mặt
+ Là triệu chứng chủ yếu. Bệnh nhân có cảm giác bị dịch chuyển, mọi vật xung quanh xoay tròn, hoặc chính bản thân bệnh nhân xoay tròn so với những vật xung quanh. Trong những trường hợp rõ ràng, cảm giác bị dịch chuyển rất rõ, có thể xảy ra trên mặt phẳng đứng dọc hoặc mặt phẳng đứng ngang. Tuy nhiên trong một vài trường hợp chóng mặt không rõ ràng, bệnh nhân chỉ có cảm giác dịch chuyển hoặc lắc lư thân mình, hoặc cảm giác bay lên, rớt xuống hoặc cảm giác mất thăng bằng.
+ Các dấu hiệu đi kèm thường hằng định: Bệnh nhân thường có cảm giác khó chịu, thường là sợ hãi, mất thăng bằng. Té ngã có thể xảy ra lúc chóng mặt, lúc này bệnh nhân không thể đứng được. Ngoài ra bệnh nhân có thể có rối loạn dáng đi. Buồn nôn, ói mửa xuất hiện khi làm những cử động nhẹ nhàng và thường đi kèm các rối loạn vận mạch như da tái xanh, vã mồ hôi, giảm nhịp tim.
+ Chúng ta cần lưu ý tất cả những đặc điểm của chóng mặt:
Kiểu xuất hiện của chóng mặt:
• Có thể xuất hiện đột ngột và có tính chất xoay tròn, hoặc có thể xuất hiện từ từ với những cơn chóng mặt nhỏ nối tiếp nhau hoặc chỉ mất thăng bằng nhẹ lúc đi lại và sau đó triệu chứng này trở thành mạn tính.
• Chóng mặt xảy ra lúc thay đổi tư thế từ nằm sang ngồi không, chóng mặt có lệch về một bên nào không?
Các dấu hiệu đi kèm: quan trọng nhất là các dấu hiệu về thính lực (giảm thính lực, ù tai, cảm giác tai bị đầy, điếc đặc), kế đến là các dấu hiệu về thần kinh thực vật (buồn nôn, nôn ói, lo lắng, da tái). Lưu ý là bệnh nhân hoàn toàn không mất ý thức.
Tiền sử của bệnh nhân về tai mũi họng (viêm tai kéo dài), về thần kinh, chấn thương (chấn thương sọ não), về ngộ độc (ngộ độc thuốc, đặc biệt là các kháng sinh độc với tai), về mạch máu, về dị ứng.
Đặc điểm diễn tiến và tần số cơn chóng mặt

– Chóng mặt sinh lý. Xảy ra khi:
+ Não có sự mất cân đối trong ba hệ thống giữ thăng bằng (hệ tiền đình, hệ thị giác, hệ thống cảm giác bản thể hay còn gọi là hệ cảm giác sâu). Ví dụ như chóng mặt do đi xe, chóng mặt do độ cao, chóng mặt thị giác khi nhìn một loạt cảnh chuyển động nối tiếp nhau (do cảm giác thị giác ghi nhận những cử động của môi trường bên ngoài không đi cùng với những biến đổi kế tiếp của hệ tiền đình và hệ cảm giác bản thể).
+ Hệ tiền đình gặp những vận động đầu mà nó chưa thích nghi, ví dụ như say sóng.
+ Tư thế bất thường của đầu và cổ, ví dụ như ngửa đầu ra quá mức khi sơn trần nhà.
Chóng mặt không gian (space sickness) là chóng mặt thoáng qua thường gặp, do vận động chủ động của đầu trong môi trường không có trọng lực là một ví dụ của chóng mặt sinh lý.
– Chóng mặt bệnh lý: do tổn thương hệ thị giác, hệ cảm giác bản thể hoặc hệ tiền đình.
+ Chóng mặt thị giác là do thấy những hình ảnh mới hoặc hình ảnh không thích hợp, hoặc do xuất hiện liệt đột ngột cơ vận nhãn kèm theo song thị. Trong trường hợp này hệ thần kinh trung ương sẽ nhanh chóng bù trừ tình trạng chóng mặt này.
+ Chóng mặt do rối loạn cảm giác sâu hiếm khi là triệu chứng đơn độc. Chóng mặt lúc này thường do bệnh lý thần kinh ngoại vi (có rối loạn cảm giác sâu) làm giảm những xung động cảm giác cần thiết đến hệ thống bù trừ trung ương kèm với rối loạn chức năng của hệ tiền đình hoặc hệ thị giác.
+ Chóng mặt do rối loạn chức năng hệ tiền đình là nguyên nhân thường gặp nhất. Chóng mặt thường kèm theo buồn nôn, rung giật nhãn cầu, thất điều dáng đi. Do chóng mặt tăng lên khi cử động đầu nhanh, bệnh nhân thường có khuynh hướng giữ đầu nằm yên không nhúc nhích.
2.2. Triệu chứng khách quan
2.2.1. Rung giật nhãn cầu (nystagmus): Đây là triệu chứng chủ yếu.
– Rung giật nhãn cầu nhãn cầu do nguyên nhân tiền đình thường đánh theo nhịp. Đó là cử động của nhãn cầu theo nhịp gồm sự nối tiếp nhau giữa hai pha: pha chậm đưa nhãn cầu sang một phía (do tác động của hệ tiền đình), kế đến là pha nhanh đưa nhãn cầu theo chiều ngược lại, đưa mắt về vị trí nghỉ ngơi (do tác động của chất lưới cầu não).
– Khi có triệu chứng rung giật nhãn cầu, chúng ta cần xác định hướng, chiều và mức độ của nó.
+ Hướng (direction): Rung giật nhãn cầu tiền đình được gọi tên theo hướng đánh nhanh vì chiều này được thấy rõ nhất khi khám lâm sàng. Có thể là rung giật nhãn cầu ngang, dọc hoặc xoay tròn (cùng chiều kim đồng hồ hoặc ngược chiều kim đồng hồ), hoặc rung giật nhãn cầu hỗn hợp (ngang – xoay tròn). Hướng của rung giật nhãn cầu phụ thuộc vào vòng bán khuyên bị kích thích, tức là phụ thuộc vào vị trí của đầu trong lúc khám bệnh. Rung giật nhãn cầu được tạo ra ban đầu là do sự di chuyển của nội dịch: pha chậm của rung giật nhãn cầu đánh theo hướng của dòng nội dịch.Chóng mặt là hiện tượng bù trừ theo hướng ngược lại: hướng pha nhanh của rung giật nhãn cầu.
+ Chiều: sang (P), sang (T) đối với nystagmus ngang, lên trên, xuống dưới đối với nystagmus dọc, cùng chiều kim đồng hồ hoặc ngược chiều kim đồng hồ đối với nystagmus xoay tròn.
+ Mức độ:
• Độ I: xuất hiện nystagmus có chiều đánh cùng chiều với phía mà mắt liếc sang bên đó. Ví dụ nystagmus đánh sang (P) khi mắt liếc sang (P).
• Độ II: nystagmus xuất hiện cả khi mắt ở đường giữa.
• Độ III: nystagmus đánh sang chiều ngược lại với phía mà mắt liếc sang. Ví dụ nystagmus đánh sang (T) khi mắt liếc sang (P).
2.2.2. Rối loạn thăng bằng
Các rối loạn tĩnh: chú ý đến sự di lệch của thân, trục cơ thể. Sự di lệch này đi theo hướng của dòng nội dịch.
– Dấu hiệu Romberg: Cho bệnh nhân đứng, hai chân khép lại, ta sẽ thấy thân mình bệnh nhân nghiêng về một bên, hiếm hơn là nghiêng ra phía trước hoặc phía sau nhưng thường là cùng một phía đối với một bệnh nhân. Rối loạn này tăng lên khi bệnh nhân nhắm mắt (dấu Romberg tiền đình). Nếu nặng hơn, bệnh nhân có thể bị ngã, đôi khi xảy ra đột ngột, lúc này đứng và đi không thể thực hiện được.
– Nghiệm pháp đi bộ (Unterberger test): Cho bệnh nhân đi bộ hướng đến một điểm trong một phút, hai tay đưa thẳng ra trước mặt, đầu gối chân phải co lên lên cao. Nếu cần thiết, cho bệnh nhân đếm cùng lúc để tránh tập trung. Nếu có tổn thương tiền đình, bệnh nhân sẽ khởi đầu quay trục của mình theo một hướng đặc biệt, quay hơn 450 trong 50 bước là bệnh lý.
– Nghiệm pháp giơ ngang hai tay: Bệnh nhân ở tư thế đứng thẳng, hai mắt nhắm, hai tay đưa thẳng ra trước, hai ngón trỏ nhắm vào hai ngón trỏ tương ứng của người khám, ta ghi nhận có sự di lệch chậm trên mặt phẳng ngang theo hướng bên tiền đình bị bệnh đối với bênh lý tiền đình ngoại biên.
Rối loạn động: sự di lệch của các chi theo hướng của dòng nội dịch.
– Nghiệm pháp bước đi hình sao (Test Babinski – Weil): yêu cầu bệnh nhân nhắm mắt, bước tới 5 bước sau đó lùi lại 5 bước lập lại nhiều lần khoảng 30 giây. Nếu giảm chức năng tiền đình một bên bệnh nhân có khuynh hướng lệch về một bên (bên bệnh) khi tiến lên và lệch theo hướng ngược lại khi lùi ra sau vẽ nên hình ngôi sao.
– Nghiệm pháp past pointing: Bệnh nhân giơ thẳng hai tay ra trước, ngón trỏ chạm vào ngón trỏ của người khám, sau đó yêu cầu bệnh nhân nhắm mắt, đưa tay lên và hạ xuống chạm vào tay người khám lần nữa. Đối với người có rối loạn tiền đình hai ngón trỏ không chạm tay người khám mà bị di lệch sang một bên, chúng ta ghi nhận độ di lệch đó. Càng làm nhiều lần, góc độ di lệch có thể càng tăng.
Trong khi khám luôn chú ý chiều của hướng đi lệch, hướng tay lệch và chiều chậm của nystagmus xem có sự tương hợp, sự hài hòa hay không.
2.2.3. Nghiệm pháp nhiệt
Đây là một nghiệm pháp dễ thực hiện, giúp chúng ta đánh giá được hoạt động của từng cơ quan tiền đình riêng biệt. Cho bệnh nhân nằm ngửa, đầu nâng cao ở góc 300 độ, giữ ống bán khuyên bên ở vị trí thẳng đứng, bơm vào tai bệnh nhân nước lạnh 330 hoặc nước nóng 440 trong thời gian khoảng 40 giây, thời gian tối thiểu giữa hai lần thử là 5 phút, nước ấm ít gây khó chịu hơn nước lạnh. Chú ý khám xem màng nhĩ có bị tổn thương trước khi làm nghiệm pháp nhiệt (thủng màng nhĩ là chống chỉ định).
+ Ở bệnh nhân có tiền đình bình thường, kích thích nước lạnh xuất hiện rung giật nhãn cầu với chiều chậm hướng về tai kích và chiều nhanh theo hướng ngược lại.
+ Ở bệnh nhân tổn thương tiền đình một bên: kích thích không có rung giật nhãn cầu, hay xuất hiện rung giật nhãn cầu chậm, có biên độ yếu và thời gian ngắn hơn so với bên lành.
2.2.4. Nghiệm pháp ghế quay (Bárány)
– Cho bệnh nhân ngồi trên một ghế quay, đầu cúi ra phía trước một góc 30 độ, cho ghế quay 10 vòng trong 20 giây, sau đó ngưng lại, quan sát các phản ứng xuất hiện. Nếu chiều quay của ghế là sang bên phải thì sau khi ngưng quay bệnh nhân có rung giật nhãn cầu đánh ngang sang trái, khi đứng ngã về bên trái, ngón tay lệch về bên trái.
– Thường nghiệm pháp này dùng để khảo sát chức năng tiền đình hai bên ở những bệnh nhân bị điếc hoàn toàn.
2.2.5 Nghiệm pháp Nylen-Bárány
– Khi bệnh nhân có chóng mặt tư thế lành tính, nghiệm pháp này có mục đích làm tăng triệu chứng. Cho bệnh nhân ngồi quay đầu sang phải, nhanh chóng cho bệnh nhân nằm ngửa đầu thấp hơn mặt phẳng ngang một góc 300, quan sát có rung giật nhãn cầu và chóng mặt. Sau đó đưa bệnh nhân ngồi dậy đầu vẫn tiếp tục được giữ ở tư thế quay (P) quan sát xem bệnh nhân có chóng mặt và rung giật nhãn cầu không. Nghiệm pháp được lặp lại với đầu và mắt quay sang trái nằm xuống và nhìn thẳng.
– Ngoài ra còn phải khám thêm về thần kinh xem bệnh nhân có tổn thương dây VIII thính lực, dây VII, dây V, tổn thương tiểu não, và các tổn thương về vận động, cảm giác.
2.3. Phân loại hội chứng tiền đình
2.3.1. Hội chứng tiền đình ngoại biên
Tổn thương xảy ra ở bộ phận nhận cảm hoặc dây thần kinh tiền đình cho đến nhân tiền đình.
– Triệu chứng chủ quan: Chóng mặt dữ dội, xảy ra từng cơn.
– Triệu chứng khách quan mang tính chất toàn diện và hòa hợp:
+ Toàn diện: Tất cả các rối loạn tiền đình đều hiện diện như rung giật nhãn cầu (ngang – xoay tròn), lệch các ngón tay, rối loạn tĩnh trạng, rối loạn dáng đi.
+ Hòa hợp: Các triệu chứng đều cùng về một phía thường là bên bệnh. Thường kèm theo các rối loạn thính giác như ù tai, giảm thính lực.
2.3.2. Hội chứng tiền đình trung ương
Tổn thương nhân tiền đình hoặc các đường liên hệ nhân tiền đình với hệ thần kinh trung ương.
– Triệu chứng không điển hình như trong tổn thương tiền đình ngoại biên, có sự khác biệt rõ rệt so với hội chứng tiền đình ngoại biên.
+ Không có ù tai, điếc tai hay tổn thương dây VIII đi kèm: là do tổn thương nằm xa đường ốc tai và dây VIII. Thêm vào đó chóng mặt không phải là triệu chứng chủ yếu mà chỉ là triệu chứng thứ yếu: chóng mặt ít hơn, không rõ như trong hội chứng tiền đình ngoại biên. Trong khi đó mất thăng bằng mới là triệu chứng quan trọng nhất.
+ Các dấu hiệu khách quan thường là hằng định: Rung giật nhãn cầu thường tự phát và đơn thuần: đứng dọc trong tổn thương cuống não, ngang trong tổn thương cầu não và xoay tròn trong tổn thương hành não.
+ Triệu chứng không toàn diện: vì không có đủ cùng lúc các dấu hiệu.
+ Mất hòa hợp rất rõ: Vì rung giật nhãn cầu có thể có nhiều hướng (rung giật nhãn cầu sang (P), sang (T), lên trên) chiều chậm của rung giật nhãn cầu có thể không cùng chiều với ngón tay chỉ lệch và với chiều ngã về một bên trong nghiệm pháp Romberg.
+ Có thể có hiện diện các tổn thương thần kinh: Như dấu hiệu tiểu não, tổn thương thân não (dấu hiệu tháp: yếu liệt, tổn thương vận nhãn).
3. Nguyên nhân
3.1. Hội chứng tiền đình ngoại biên
3.1.1. Cơn chóng mặt dữ dội xuất hiện cấp tính
Trong trường hợp này chẩn đoán tổn thương tiền đình không khó khăn: Chóng mặt rất rõ, thường là xoay tròn và nặng lên khi cử động đầu. Chóng mặt đi kèm với buồn nôn, nôn mửa và rối loạn thăng bằng (chóng mặt thường gây té ngã, bệnh nhân đi chệnh choạng hoặc không thể đi được). Khám lâm sàng ghi nhận có rung giật nhãn cầu và ngón tay chỉ lệch.
3.1.1.1. Hội chứng tiền đình ngoại biên đi kèm với điếc tai (Bệnh Meniere)
Bệnh Ménière hay hội chứng Menière là bệnh lý gồm những cơn chóng mặt lặp đi lặp lại phối hợp với ù tai và điếc dần dần tai bên bệnh. Lúc đầu ù và/hoặc điếc tai có thể không xuất hiện trong những cơn đầu của bệnh. Nhưng khi bệnh tiến triển thì các triệu chứng này xuất hiện đều đặn và cường độ tăng dần lên trong cơn chóng mặt.
– Cơn chóng mặt thường xảy ra đột ngột, kéo dài nhiều phút hoặc cả giờ đồng hồ. Chóng mặt thường theo kiểu xoay tròn và ở mức độ nặng làm bệnh nhân không thể đứng hoặc đi lại được. Chóng mặt thường đi kèm với buồn nôn, nôn mửa, ù tai, cảm giác đầy cả tai, và giảm thính lực (cường độ có thể tăng dần trong cơn).
– Khám lâm sàng ghi nhận rung giật nhãn cầu có hướng ngang (có khi kèm thêm xoay tròn). Pha chậm của rung giật nhãn cầu cũng như hướng ngón tay chỉ lệch, hướng nghiêng người trong nghiệm pháp Romberg đều cùng phía với tai bệnh. Bệnh nhân có khuynh hướng nằm nghiêng, tai bệnh hướng lên trên (nằm áp tai lành xuống mặt giường) và không thích nhìn sang bên lành vì động tác này làm nặng thêm tình trạng chóng mặt và rung giật nhãn cầu.
– Các cơn thay đổi rất nhiều về mức độ nặng nhẹ và về tần số xuất hiện. Cơn có thể xảy ra nhiều lần trong tuần và nhiều tuần liên tiếp, hoặc có khi chỉ tái phát sau nhiều năm không có cơn.
– Trong các thể nhẹ của bệnh, bệnh nhân thường có cảm giác nặng đầu, kém tập trung chứ không phải chóng mặt đúng nghĩa, và có thể bị chẩn đoán lầm là lo lắng hoặc trầm cảm.
– Bệnh thường gặp ở lứa tuổi 20 đến 50, nam nữ đều mắc bệnh như nhau.
– Tiêu chuẩn chẩn đoán:
1) Có những cơn tương tự trước đó.
2) Tuổi thường gặp từ 30-50 tuổi.
3) Trong cơn có chóng mặt dữ dội đi kèm với giảm thính lực một bên, ù tai hoặc cảm giác đặc cả tai.
4) Khám lâm sàng ghi nhận rung giật nhãn cầu đánh về chiều tai lành, còn nghiệm pháp ngón tay chỉ lệch và nghiệm pháp Romberg thì nghiêng về tai bệnh.
5) Không có các dấu hiệu tổn thương thần kinh trung ương.
6) Thính lực đồ ghi nhận điếc tiếp nhận một bên tai, chủ yếu ở những tần số cao và có hiện tượng chọn lọc.
– Cơ chế bệnh sinh chưa rõ, có thể là do tăng thể tích trong hệ thống nội dịch do giảm sự hấp thu hoặc tắc nghẽn trong ống dẫn.
– Điều trị:
+ Điều trị trong cơn cấp: Nằm tại giường là phương pháp điều trị tốt nhất vì bệnh nhân có thể tìm ra một tư thế thích hợp để chóng mặt ít xảy ra nhất.
+ Trong những cơn kéo dài có thể dùng dimenhydrinate, cyclizine, meclizine.
+ Chế độ ăn giảm muối cũng nên dùng dù rằng hiệu quả của chế độ ăn này khó mà đánh giá được.
+ Có thể điều trị bằng phẫu thuật.
3.1.1.2. Hội chứng tiền đình ngoại biên không có điếc tai đi kèm
– Khi không có điếc tai đi kèm, chúng ta cần phân biệt giữa hội chứng tiền đình ngoại biên và hội chứng tiền đình trung ương xảy ra đột ngột. Trong hội chứng tiền đình ngoại biên sẽ không có các dấu hiệu tổn thương thân não hay tiểu não đi kèm.
– Viêm thần kinh tiền đình.
+ Cơn xảy ra kịch phát, thường chỉ có chóng mặt, không có ù tai, điếc tai đi kèm.
+ Thường gặp ở tuổi trung niên, xảy ra ở cả hai giới.
+ Cơn chóng mặt xảy ra sau khi bị nhiễm trùng ở đường hô hấp trên, do đó nghĩ nhiều đến có thể do nhiễm siêu vi.
+ Chóng mặt tự thuyên giảm trong vòng vài giờ, vài ngày. Việc điều trị chỉ là ủ ấm. Nếu kéo dài có thể sử dụng các thuốc điều trị triệu chứng.
+ Cơn chóng mặt có thể chỉ là một đợt duy nhất hoặc có khi tái đi tái lại nhiều lần (gọi là bệnh lý tiền đình mạn tính), nhưng luôn có tiên lượng tốt vì không ảnh hưởng đến ốc tai.
3.1.2. Chóng mặt ngoại biên xuất hiện mạn tính
Trong trường hợp này chóng mặt thường không rõ, xảy ra trong thời gian ngắn hoặc thường gặp là cảm giác chóng mặt, cảm giác mất thăng bằng và thường khó phân biệt với cảm giác sợ ngã, cảm giác hoa mắt.
3.1.2.1. Chóng mặt tư thế
– Tất cả các trường hợp chóng mặt đều nặng lên khi có cử động của đầu, tuy nhiên gọi là chóng mặt tư thế chỉ khi mà chóng mặt xuất hiện ở một tư thế định sẵn trong không gian.
– Chóng mặt tư thế lành tính (Benign Positional Vertigo):
+ Bệnh có đặc điểm là cơn chóng mặt kịch phát và rung giật nhãn cầu xảy ra ở những tư thế đặc biệt của đầu, nhất là khi nằm xuống, khi lật qua lật lại trên giường, khi ngóc đầu lên và đứng dậy, khi ngửa đầu ra sau. Mỗi cơn kéo dài chưa đầy một phút, nhưng có thể có nhiều cơn lặp lại trong nhiều ngày, nhiều tháng hoặc hiếm hơn nhiều năm. Khám lâm sàng hoàn toàn không phát hiện bất thường về thính lực, về tổn thương trong tai, hoặc bất thường ở những nơi khác.
+ Chẩn đoán nhờ nghiệm pháp Nylen – Barany. Khi cho làm nghiệm pháp, bệnh nhân xuất hiện cơn chóng mặt kịch phát (sau vài giây), bệnh nhân sợ hãi, nắm chặt tay người khám hoặc thành giường và ngồi dậy. Chóng mặt thường kèm theo những cử động đong đưa của mắt và rung giật nhãn cầu, chủ yếu theo kiểu ngang – xoay tròn, hướng xuống nền nhà. Chóng mặt và rung giật nhãn cầu kéo dài không quá 30 – 40 giây (thường không quá 15 giây). Khi chuyển từ tư thế nằm sang tư thế ngồi thường bệnh nhân vẫn còn chóng mặt và vẫn còn rung giật nhãn cầu.
+ Lặp lại nghiệm pháp này, chóng mặt và rung giật nhãn cầu sẽ ít rõ ràng hơn, sau 3 – 4 lần chúng ta sẽ không thấy xuất hiện chóng mặt và rung giật nhãn cầu nữa. Tuy nhiên sau khi cho bệnh nhân nghỉ một thời gian, làm lại nghiệm pháp, chóng mặt và rung giật nhãn cầu nhãn cầu có thể xuất hiện lại với mức độ trầm trọng như lúc đầu.
+ Lưu ý rằng nghiệm pháp Nylen – Barany âm tính vẫn không thể loại trừ chẩn đoán. Ở một số bệnh nhân không có chóng mặt và rung giật nhãn cầu khi làm nghiệm pháp này, tuy nhiên dựa vào bệnh sử và những yếu tố khác chúng ta vẫn phải nghĩ đến chóng mặt tư thế lành tính.
+ Một biến thể khác của chóng mặt tư thế lành tính là chóng mặt xuất hiện vài giây khi đột ngột xoay đầu. Những cơn chóng mặt kịch phát như vậy có thể đến rồi đi, xảy ra nhiều năm, nhất là ở người già mà không liên quan đến điều trị gì.
3.1.2.2. Chóng mặt không theo tư thế
Do viêm tai, do u thần kinh thính giác (neurinome).
3.1.3. Chóng mặt ngoại vi xảy ra trong các tình huống đặc biệt
– Chóng mặt do thuốc: Thuốc gây nên tổn thương do độc tính lên tế bào nhận cảm và tổn thương này mang tính chất không hồi phục.
+ Thuốc thường gặp nhất là nhóm kháng sinh Aminoglycoside (đặc biệt là Streptomycine, Gentamycine, Kanamycine). Biểu hiện lâm sàng là hội chứng tiền đình ngoại vi cấp tính. Sử dụng các kháng sinh này 2 – 4 tuần có thể gây nên tổn thương vĩnh viễn hai bên mê đạo (mất tính kích thích). Cách điều trị duy nhất là phòng ngừa, không để xảy ra vì tổn thương này phụ thuộc vào liều lượng, cơ địa bệnh nhân có suy thận hay không.
+ Hai loại thuốc lợi tiểu – furosemide (Lasix) và acide étacrynic (Edecrine) – có thể gây nên rối loạn tiền đình – ốc tai (chóng mặt, ù tai, điếc tai). Các rối loạn này thường là hồi phục, nhưng trong một số trường hợp có thể không hồi phục. Tổn thương thường xảy ra khi dùng liều cao, đường tĩnh mạch, chức năng thận suy giảm.
+ Quinine và salicylate liều cao có thể gây ra chóng mặt kèm ù tai.
3.2. Hội chứng tiền đình trung ương
3.2.1. Cơn chóng mặt dữ dội cấp tính
– Cơn chóng mặt kịch phát xảy ra mà không có tổn thương thính lực đi kèm, giúp chúng ta có thể phân biệt được với hội chứng tiền đình ngoại biên.
– Nguyên nhân mạch máu: Nhồi máu thân não (hội chứng Wallenberg), nhồi máu tiểu não biểu hiện bằng hội chứng tiền đình cấp tính như chóng mặt, buồn nôn, ói mửa. Chẩn đoán dựa trên sự xuất hiện các dấu hiệu thần kinh khác (ví dụ như triệu chứng tiểu não), tuy nhiên không phải lúc nào cũng có những dấu hiệu thần kinh này.
– Bệnh xơ cứng rải rác (Multiple sclerosis): Cũng có thể có những cơn chóng mặt cấp tính dữ dội. Tuy nhiên ít khi nghĩ đến chẩn đoán này khi bệnh nhân chỉ có đơn thuần cơn chóng mặt mà không kèm những tổn thương thần kinh khác (kiểu đa ổ) như triệu chứng tiểu não, liệt giữa nhân, triệu chứng tháp.
3.2.2. Chóng mặt trung ương xuất hiện mạn tính
– Chóng mặt tư thế có nguồn gốc trung ương:
+ Hiếm gặp hơn chóng mặt tư thế ngoại biên. Khác với chóng mặt tư thế ngoại biên là chóng mặt ở đây xảy ra ngay lập tức ở những tư thế khác nhau khi làm nghiệm pháp Nylen – Barany; không có hiện tượng quen dần khi lập lại nghiệm pháp này nhiều lần. Rung giật nhãn cầu thấy nhãn cầu đánh nhiều hướng.
+ Thường do thiếu máu não động mạch đốt sống – thân nền hoặc hiếm hơn do u hố sọ sau.
– Chóng mặt không theo tư thế: Ở bệnh nhân < 50 tuổi, thường có thể do u não, hoặc hiếm hơn do bệnh xơ cứng rải rác.
3.2.3. Chóng mặt xuất hiện trong những tình huống đặc biệt
– Do sử dụng thuốc làm tổn thương các đường tiền đình trung ương ví dụ như thuốc chống động kinh (carbamazepine, phenytoin), thuốc hạ huyết áp, thuốc giảm đau, thuốc an thần.
– Chóng mặt và Migraine: Cơn chóng mặt có thể xảy ra lúc đầu cơn migraine. Chóng mặt có thể là triệu chứng đơn độc hoặc đi kèm với những dấu hiệu tổn thương hệ động mạch đốt sống thân nền.
4. Chẩn đoán phân biệt
– Chủ yếu chẩn đoán phân biệt với cảm giác sợ ngã, cảm giác mất thăng bằng, cảm giác choáng váng do nguyên nhân tâm lý.
– Dưới danh từ “chóng mặt” bệnh nhân có thể mô tả một số biểu hiện về tâm lý mà chúng ta dễ dàng chẩn đoán phân biệt với rối loạn tiền đình.
– Để nhận dạng nguyên nhân tâm lý chúng ta cần lưu ý:
+ Khi cảm giác bất thường là cảm giác sợ ngã, bệnh nhân sợ ngã nhưng không bao giờ bệnh nhân bị ngã. Ngược lại, bệnh nhân có tổn thương tiền đình thật sự cũng có cảm giác sợ ngã và thực tế đã bị ngã một hoặc nhiều lần.
+ Khi cảm giác bất thường đi kèm với rối loạn tri giác: Choáng váng, hoa mắt, xỉu và có thể là nguyên nhân tâm lý.
– Phân biệt chóng mặt và hoa mắt: Hoa mắt gồm những cảm giác bệnh nhân thường mô tả như đầu óc quay cuồng, xỉu, hay choáng váng, không kết hợp ảo giác vận động (trái ngược với chóng mặt). Những cảm giác này xảy ra trong điều kiện não bị rối loạn cung cấp máu, ví dụ: như kích thích thần kinh X quá mức, hạ huyết áp tư thế, rối loạn nhịp tim, thiếu máu cơ tim, hạ oxy máu, hạ đường máu và có thể lên đến cực điểm là mất ý thức, choáng.
– Chúng ta sẽ gặp khó khăn hơn khi phải chẩn đoán phân biệt chóng mặt với cảm giác mất thăng bằng, đứng không vững, cảm giác đầu trống rỗng.
– Các yếu tố giúp chúng ta nghĩ đến nguyên nhân tâm lý là:
+ Xảy ra nơi công cộng, đông người, không bao giờ xảy ra khi chỉ có một mình.
+ Không có sự thay đổi gì cả khi làm các động tác xoay đầu.
+ Khi làm nghiệm pháp Romberg, xuất hiện ngay lập tức sau khi cho bệnh nhân nhắm mắt hiện tượng chao đảo lắc lư.
– Những biểu hiện này thường xảy ra trong tình trng lo lắng, căng thẳng thần kinh hoặc có thể đi kèm với một bệnh tâm thần (loạn thần …).
5. Điều trị
– Điều trị nguyên nhân: Tùy nguyên nhân mà cách điều trị khác nhau, có thể dùng thuốc hoặc phẫu thuật.
– Điều trị triệu chứng: Đối với triệu chứng chóng mặt, có các nhóm thuốc sau:
1. Dẫn xuất của Acetyl leucine:
+ Taganin (Acetyl-AL-Leucine) 500mg, dạng viên (4v/ngày) hoặc tiêm tĩnh mạch (2 ống/ngày).
2. Kháng Histamin (Antihistamine)
+ Meclizine (Antivert, Bonine): 25 – 50mg mỗi 4 – 6 giờ
+ Dimenhydrinate: 50mg uống, tiêm, bắp mỗi 4 – 6 giờ
+ Betaserc (betahistidin dihydrochloride): viên 8, 16, 24 mg. Uống 32mg/ngày.
3. Kháng Cholinergic (Anticholinergic)
+ Scopolamine: 0,6mg uống mỗi 4 – 6 giờ
4. Đồng vận giao cảm (Sympathomimetic):
+ Amphetamine, Ephedrine.
Nguồn: Bacsinoitru.vn
Để lại một phản hồi