BỆNH PHỔI TẮC NGHẼN MẠN TÍNH (COPD) (KHÁI SUYỄN)
ĐẠI CƯƠNG
Bệnh phổi tắc nghẽn mạn tính (COPD – chronic obstructive pulmonary disease) là bệnh hô hấp phổ biến có thể phòng và điều trị được. Bệnh đặc trưng bởi các triệu chứng hô hấp dai dẳng và giới hạn luồng khí, là hậu quả của những bất thường của đường thở và/hoặc phế nang thường do phơi nhiễm với các phân tử hoặc khí độc hại, trong đó khói thuốc lá, thuốc lào là yếu tố nguy cơ chính, ô nhiễm không khí và khói chất đốt cũng là yếu tố nguy cơ quan trọng gây COPD. Các bệnh đồng mắc và đợt kịch phát làm nặng thêm tình trạng bệnh.
Chẩn đoán định hướng áp dụng tại tuyến chưa được trang bị máy đo chức năng thông khí:
Khai thác kỹ tiền sử tiếp xúc với các yếu tố nguy cơ gây bệnh, thăm khám lâm sàng để tìm các dấu hiệu định hướng chẩn đoán:
Bệnh hay gặp ở nam giới trên 40 tuổi.
Tiền sử: hút thuốc lá, thuốc lào (bao gồm cả hút thuốc chủ động và thụ động). Ô nhiễm môi trường trong và ngoài nhà, hơi, khí độc. Nhiễm khuẩn hô hấp tái diễn, lao phổi… Tăng tính phản ứng đường thở (hen phế quản hoặc viêm phế quản co thắt).
Ho, khạc đờm kéo dài không do các bệnh phổi khác.
Khó thở: Tiến triển nặng dần theo thời gian.
Các triệu chứng ho khạc đờm, khó thở dai dẳng và tiến triển nặng dần theo thời gian.
Khám lâm sàng:
Giai đoạn sớm của bệnh khám phổi có thể bình thường. Nếu người bệnh có khí phế thũng có thể thấy lồng ngực hình thùng, gõ vang, rì rào phế nang giảm.
Giai đoạn nặng hơn khám phổi thấy rì rào phế nang giảm, có thể có ran rít, ran ngáy, ran ẩm, ran nổ.
Giai đoạn muộn có thể thấy những biểu hiện của suy hô hấp mạn tính: tím môi, tím đầu chi, thở nhanh, co kéo cơ hô hấp phụ, biểu hiện của suy tim phải.
Chẩn đoán xác định áp dụng cho cơ sở y tế đã được trang bị máy đo chức năng thông khí:
Những người bệnh có tiền sử tiếp xúc với các yếu tố nguy cơ, có các dấu hiệu lâm sàng nghi ngờ mắc COPD như đã mô tả ở trên cần được làm các xét nghiệm sau: Đo chức năng thông khí phổi: Kết quả đo chức năng thông khí phổi là tiêu chuẩn vàng để chẩn đoán xác định và đánh giá mức độ tắc nghẽn đường thở của người bệnh BPTNMT.
Chẩn đoán xác định khi: Rối loạn thông khí tắc nghẽn không hồi phục hoàn toàn sau test hồi phục phế quản: Chỉ số FEV1/FVC < 70% sau test hồi phục phế quản.
Thông thường người bệnh COPD sẽ có kết quả test hồi phục phế quản âm tính (chỉ số FEV1 tăng < 12% và < 200ml sau test hồi phục phế quản).
Nếu người bệnh thuộc kiểu hình chồng lấp hen và COPD có thể có test hồi phục phế quản dương tính (chỉ số FEV1 tăng ≥ 12% và ≥ 200ml sau test hồi phục phế quản) hoặc dương tính mạnh (FEV1 tăng ≥ 15% và ≥ 400ml).
Theo Y học cổ truyền, bệnh phổi tắc nghẽn mạn tính thuộc phạm vi các chứng như: “Đàm ẩm”, “Khái thấu”, “Khái suyễn” … Trong đó hai chứng “Khái thấu” và “Khái suyễn” thường được liên hệ nhiều hơn cả. Hai chứng này được nói đến rất sớm trong câu y văn cổ như “Hoàng đế nội kinh”, “Kim quỹ yếu lược”.
Khái là ho có tiếng, mà không có đờm. Thấu là ho có đờm nhiều. Khái thấu là ho vừa có tiếng, vừa có đờm. Trong thực tế lâm sàng nhiều khi rất khó phân ra giữa khái và thấu cho nên thường gọi chung là Khái thấu.
Đàm và ẩm là sản phẩm bệnh lý được hình thành do quá trình rối loạn chuyển hóa tân dịch trong cơ thể. Đàm là chất đặc và đục, thuộc dương, ẩm là chất trong và loãng thuộc âm. Sau khi hình thành, đàm và ẩm theo khí đi đến các bộ phận gây ra chứng “Đàm ẩm”.
Suyễn là chỉ tình hình khó thở mà nguyên nhân cơ bản do suy giảm chức năng của tạng phế và tạng thận. Khi khó thở kéo dài kèm theo ho và khạc đờm gọi là “Khái suyễn”, đây là chứng bệnh có biểu hiện lâm sàng rất gần với bệnh phổi tắc nghẽn mạn tính.
NGUYÊN NHÂN VÀ CƠ CHẾ BỆNH SINH THEO Y HỌC CỔ TRUYỀN
Nguyên nhân của chứng Khái suyễn trong YHCT:
Ngoại cảm:
Ngoại cảm lục dâm xâm phạm vào phế, khiến cho phế khí không tuyên thông, thượng nghịch mà sinh ra chứng khái suyễn. Trong đó trước hết phải nói đến phong tà, tiếp đó là hàn, thấp, nhiệt và táo tà. Các tà khí kết hợp với nhau tạo nên nhiều thể bệnh như: phong hàn khái suyễn, phong nhiệt khái suyễn, ôn táo khái suyễn…
Nội thương:
Do nhiều yếu tố khác nhau như tiên thiên bất túc, ẩm thực thất điều, tình chí rối loạn, phòng dục và lao lực quá độ… làm rối loạn chức năng của các tạng phủ, đặc biệt là tỳ, phế, thận mà phát sinh ra chứng Khái suyễn.
Ngoại cảm khái suyễn lâu ngày sẽ dẫn đến nội thương khái suyễn, đồng thời nội thương khái suyễn cũng sẽ làm chính khí suy, sức đề kháng cơ thể giảm sút, khiến cho ngoại tà xâm nhập vào cơ thể tạo ra ngoại cảm khái suyễn. Cuối cùng tạo thành vòng xoắn bệnh lý, ngoại cảm và nội thương xen kẽ với nhau, nhiều khi rất khó phân biệt.
Bất nội ngoại nhân:
Do hút thuốc lá, thuốc lào, làm việc trong môi trường độc hại (công nhân nhà máy hóa chất, công nhân làm việc trong hầm lò…), ô nhiễm không khí… làm tổn thương, rối loạn chức năng của phế mà sinh ra chứng Khái suyễn
Cơ chế bệnh sinh của bệnh phổi tắc nghẽn mạn tính
Cơ chế bệnh sinh chủ yếu của khái suyễn là do phế khí mất tuyên thông, đưa đến thượng nghịch, làm phát sinh các triệu chứng ho, khạc đờm, khó thở…
Khi thời tiết lạnh hoặc thay đổi đột ngột, ngoại tà sẽ qua đường mũi hay bì mao xâm nhập vào cơ thể, gây tổn thương phế làm cho phế khí mất túc giáng dẫn đến khái suyễn. Nếu bệnh lâu ngày không khỏi, phế khí hư yếu, sẽ ảnh hưởng tới tỳ, thận. Vệ khí bất cố làm bệnh dễ tái phát, dần hình thành chứng khái suyễn.
Tỳ là gốc của hậu thiên, tỳ hư không thực hiện được công năng vận hóa thủy cốc, làm ảnh hưởng đến khả năng vận hóa các chất tinh vi của thủy cốc, tụ lại mà hóa thành đàm. Đồng thời thận là gốc của tiên thiên, thận dương không được ôn ấm, ảnh hưởng đến quá trình khí hóa, vận hóa tân dịch bị suy giảm mà ngưng lại thành đàm. Thận âm suy tổn, hư hỏa ở hạ tiêu chưng bốc, hun đúc tân dịch, cũng tạo thành đàm. Đàm lưu trệ ở phế gây trở tắc khí đạo, dẫn đến phế khí tuyên giáng thất điều tạo nên các chứng khái suyễn. Bởi vậy, người xưa nói: “Thận vi sinh đàm chi bản, tỳ vi sinh đàm chi nguyên, phế vi trữ đàm chi khí”, nghĩa là: Thận là gốc của đàm, tỳ là nơi sinh ra đàm, phế là nơi trữ đàm. Bên cạnh đó “Phế bất thường khái, tỳ bất thường cửu khái, thận bất thường suyễn”, nghĩa là: Phế không bị tổn thương thì không ho, tỳ không bị tổn thương thì không thể ho kéo dài, thận không bị tổn thương thì không thể khó thở.
Tham gia vào cơ chế bệnh sinh của khái suyễn, còn phải nói đến 3 yếu tố bệnh lý là: đàm, hư và ứ. Đây là sản phẩm bệnh lý do rối loạn chức năng tạng phủ, đồng thời là những yếu tố trực tiếp hay gián tiếp gây bệnh. Tỳ hư hay thận hư đều sinh đàm, mặt khác không có thấp thì cũng không có đàm, thấp tà là nội nhân sinh đàm. Hỏa nội sinh có thể do táo nhiều từ bên ngoài xâm nhập vào cơ thể, hoặc do hàn uất hóa hỏa, do tình chí rối loạn, ăn uống không điều độ… đều có thể kết hợp với đàm thấp, sinh ra đàm hỏa gây tắc trở phế lạc, khiến cho phế khí mất tuyên thông mà sinh bệnh.
Như vậy, khái suyễn là một bệnh mang tính chất hư thực thác tạp mà chủ yếu là bản hư tiêu thực (chính hư, tà thực) và chuyển hóa lẫn nhau. Ngoại cảm khái suyễn thuộc thực, nội thương khái suyễn thuộc hư. Bản hư là tạng phủ suy hư, mà chủ yếu là phế, tỳ, thận. Tiêu thực là đàm trệ, huyết ứ, hỏa uất, khí nghịch… mặt khác người xưa còn nói rằng “Kỳ tiêu tại phế, kỳ bản tại tỳ thận”, ý muốn nhấn mạnh tỳ thận hư, đặc biệt là thận hư là nhân tố bệnh lý trọng yếu trong bệnh khái suyễn.
CÁC THỂ LÂM SÀNG VÀ ĐIỀU TRỊ
Với mỗi thể lâm sàng, tùy từng tình trạng bệnh lý của người bệnh, thầy thuốc kê đơn bài thuốc cổ phương, bài thuốc đối pháp lập phương, bài thuốc nghiệm phương để gia giảm thành phần, khối lượng các vị thuốc cổ truyền hoặc kê đơn các thành phẩm thuốc cổ truyền, thuốc dược liệu cho phù hợp với chẩn đoán.
Đợt cấp của COPD thường thuộc thể phong nhiệt, phong hàn và khí táo. Nếu không phải đợt cấp thì thường được chia làm hai thể phế tỳ hư và phế thận hư.
Thể phong nhiệt
Triệu chứng:
Ho nhiều, tiếng ho nặng, khạc đờm đặc, vàng, miệng khát, họng đau, nước mũi vàng đục. Toàn thân đau mỏi, sốt cao, ra mồ hôi, nhức đầu, sợ gió, rêu lưỡi vàng mỏng, mạch phù sác.
Chẩn đoán
Chẩn đoán bát cương: Biểu thực nhiệt.
Chẩn đoán nguyên nhân: Ngoại nhân (phong, nhiệt).
Chẩn đoán bệnh danh: Khái thấu.
Pháp:
Sơ phong thanh nhiệt, tuyên thông phế khí.
Phương:
Điều trị bằng thuốc
Thuốc uống trong:
Cổ phương: Tang cúc ẩm
| Tang diệp | 12g | Cúc hoa | 12g |
| Liên kiều | 16g | Bạc hà | 06g |
| Cát cánh | 10g | Cam thảo | 06g |
| Lô căn | 08g | Hạnh nhân | 12g |
Sắc uống ngày 1 thang, chia 2 lần.
Hoặc dùng bài: Ma hạnh thạch cam thang
| Ma hoàng | 04g | Hạnh nhân | 06g |
| Thạch cao | 12g | Cam thảo | 06g |
Sắc uống ngày 1 thang, chia 2 lần.
Đối pháp lập phương: Lựa chọn các vị thuốc thuộc các nhóm thuốc theo pháp điều trị.
Hoặc dùng bài thuốc Nam:
| Lá dâu | 12g | Rau má | 12g |
| Bạc hà | 08g | Cúc hoa | 08g |
| Lá hẹ | 08g | Rễ cỏ tranh (sao vàng) | 08g |
Sắc uống ngày 01 thang chia 2 lần.
Điều trị không dùng thuốc:
Châm: Châm tả các huyệt:
| Trung phủ (LU.1) | Thiên đột (CV.22) |
| Phế du (BL.13) | Phong môn (BL.12) |
| Hợp cốc (LI.4) | Ngoại quan (IE.5) |
| Xích trạch (LU.5) | Liệt khuyết (LU.7) |
Liệu trình: Châm 1 lần/ngày x 15 – 30 phút 1 lần. Một liệu trình từ 15 đến 20 ngày tùy theo mức độ bệnh.
Các kỹ thuật châm khác: Điện châm, điện trường châm.
Thủy châm: Sử dụng thuốc theo y lệnh, có chỉ định tiêm bắp. Thủy châm các huyệt: Phong môn (BL.12), Phế du (BL.13).
Chú ý: Tổng số liệu trình điều trị có thể thay đổi tùy theo tình trạng bệnh lý của mỗi người bệnh.
Thể phong hàn
Triệu chứng:
Người bệnh ho, đờm trong loãng, sắc trắng, dễ khạc, kèm theo tắc mũi, chảy nước mũi trong. Toàn thân: sốt, sợ lạnh, đau đầu, cảm giác mỏi người, không ra mồ hôi, khản tiếng, rêu lưỡi trắng mỏng, mạch phù.
Chẩn đoán:
Chẩn đoán bát cương: Biểu lý tương kiêm, hư trung hiệp thực, hàn.
Chẩn đoán tạng phủ/ kinh lạc: kinh và tạng Phế – Chẩn đoán nguyên nhân: Ngoại nhân (phong, hàn).
Pháp điều trị:
Sơ tán phong hàn, tuyên phế hóa đàm.
Phương
Điều trị bằng thuốc
Thuốc uống trong:
Cổ phương: Hạnh tô tán
| Hạnh nhân | 12g | Tô diệp | 10g |
| Trần bì | 08g | Chỉ xác | 08g |
| Tiền hồ | 12g | Cát cánh | 10g |
| Bán hạ chế | 08g | Phục linh | 16g |
| Sinh khương | 03 lát | Cam thảo | 04g |
| Đại táo | 12g |
Sắc uống ngày 1 thang, chia 2 lần.
Đối pháp lập phương: Lựa chọn các vị thuốc thuộc các nhóm thuốc theo pháp điều trị.
Hoặc dùng bài thuốc Nam:
| Tô diệp | 20g | Lá xương sông | 12g |
| Sinh khương | 08g | Lá hẹ | 12g |
| Kinh giới | 08g |
Sắc uống ngày 01 thang, chia 2 lần.
Điều trị không dùng thuốc:
Châm tả các huyệt:
| Phong môn (BL.12) | Hợp cốc (LI.4) |
| Khúc trì (LI.11) | Ngoại quan (IE.5) |
| Xích trạch (LU.5) | Thái uyên (LU.9) |
Liệu trình: Châm 1 lần/ngày x 15 – 30 phút 1 lần. Một liệu trình từ 15 đến 20 ngày tùy theo mức độ bệnh.
Các kỹ thuật châm khác: Điện châm, điện trường châm.
Thủy châm: Sử dụng thuốc theo y lệnh, có chỉ định tiêm bắp. Thủy châm các huyệt: Phong môn (BL.12), Phế du (BL.13).
Chú ý: Tổng số liệu trình điều trị có thể thay đổi tùy theo tình trạng bệnh lý của mỗi người bệnh.
Thể khí táo
Triệu chứng:
Ho khan, ít đờm, đôi khi ho có lẫn ít đờm, trong có tia máu, họng khô, mũi khô. Toàn thân: Phát sốt, sợ gió đau họng, đầu lưỡi đỏ, lưỡi khô, rêu lưỡi vàng, mạch hoạt sác.
Chẩn đoán:
Chẩn đoán bát cương: Biểu lý tương kiêm, hư trung hiệp thực, nhiệt.
Chẩn đoán tạng phủ/kinh lạc: kinh và tạng Phế.
Chẩn đoán nguyên nhân:
Ngoại nhân
Bất nội ngoại nhân (nội thương).
Pháp điều trị:
Nhuận táo dưỡng phế.
Nếu ôn táo thì kiêm thêm: Sơ phong thanh nhiệt.
Nếu lương táo thì kiêm thêm: Sơ tán phong hàn.
Phương:
Điều trị bằng thuốc
Thuốc uống trong:
Cổ phương: Tang hạnh thang
| Tang diệp | 12g | Thổ bối mẫu | 04g |
| Hạnh nhân | 08g | Sa sâm | 08g |
| Chi tử | 08g | Đạm đậu xị | 08g |
| Lê bì | 06g |
Sắc uống ngày 1 thang, chia 2 lần.
Đối pháp lập phương: Lựa chọn các vị thuốc thuộc các nhóm thuốc theo pháp điều trị.
Hoặc dùng bài thuốc Nam:
| Rau má | 20g | Tang bạch bì (sao mật) | 16g |
| Lá chanh | 12g | Trúc diệp | 12g |
| Cam thảo dây | 08g | Quả dành dành (sao vàng) | 08g |
Sắc uống ngày 01 thang, chia 2 lần.
Điều trị không dùng thuốc:
Châm tả các huyệt:
| Trung phủ (LU.1) | Phế du (BL.13) |
| Xích trạch (LU.5) | Thái uyên (LU.9) |
| Hợp cốc (LI.4) | Khúc trì (LI.11) |
Liệu trình: Châm 1 lần/ngày x 15 – 30 phút 1 lần. Một liệu trình từ 15 đến 20 ngày tùy theo mức độ bệnh.
Các kỹ thuật châm khác: Điện châm, điện trường châm.
Thủy châm: Sử dụng thuốc theo y lệnh, có chỉ định tiêm bắp. Thủy châm các huyệt: Phong môn (BL.12), Phế du (BL.13).
Chú ý: Tổng số liệu trình điều trị có thể thay đổi tùy theo tình trạng bệnh lý của mỗi người bệnh.
Thể đàm thấp
Triệu chứng:
Ho, khạc đờm nhiều, đờm trắng, dính loãng hoặc thành cục. Ngực bụng có cảm giác đầy tức, ăn kém, tinh thần mỏi mệt, rêu lưỡi trắng nhờn, mạch nhu hoạt.
Chẩn đoán:
Chẩn đoán bát cương: Lý, hư, hàn.
Chẩn đoán tạng phủ: Tỳ, phế.
Chẩn đoán nguyên nhân: Bất nội ngoại nhân (nội thương).
Pháp điều trị:
Bổ phế, kiện tỳ, táo thấp hóa đàm, chỉ khái.
Phương
Điều trị bằng thuốc
Thuốc uống trong:
Cổ phương: Kết hợp hai bài thuốc Lục quân tử thang và Bình vị tán.
| Đảng sâm | 12g | Bạch truật | 16g |
| Phục linh | 16g | Cam thảo | 04g |
| Trần bì | 08g | Bán hạ chế | 10g |
| Thương truật | 12g | Hậu phác | 12g |
| Sinh khương | 06g | Đại táo | 12g |
| Cam thảo | 12g |
Sắc uống ngày 1 thang, chia 2 lần.
Hoặc dùng bài Nhị trần thang:
| Trần bì | 10g | Phục linh | 10g |
| Bán hạ chế | 08g | Cam thảo | 12g |
Sắc uống ngày 1 thang, chia 2 lần.
Nếu tỳ thận dương hư gây ho, đờm nhiều, ngực sườn đầy tức, miệng khát mà không muốn uống, uống nước bị nôn, lưng và tay chân lạnh, hoa mắt, chóng mặt, thở ngắn, hồi hộp, lưỡi nhợt, rêu lưỡi trắng trơn. Mạch huyền hoạt thì phương pháp điều trị là ôn dương lợi thấp, trừ đàm, dùng bài Linh quế truật cam thang:
| Bạch truật | 08g | Phục linh | 16g |
| Cam thảo | 04g | Quế chi | 12g |
Sắc uống ngày 1 thang, chia 2 lần.
Đối pháp lập phương: Lựa chọn các vị thuốc thuộc các nhóm thuốc theo pháp điều trị.
Hoặc dùng bài thuốc Nam:
| Trần bì (sao) | 12g | Gừng tươi | 08g |
| Bán hạ chế | 12g | Hậu phác nam | 12g |
| Bạch giới tử | 12g | Cam thảo nam | 12g |
| La bạc tử | 12g |
Sắc uống ngày 01 thang, chia 2 lần.
Điều trị không dùng thuốc:
Châm bổ các huyệt:
| Tỳ du (BL.20) | Phế du (BL.13) |
| Thận du (BL.22) | Túc tam lý (ST.36) |
| Hợp cốc (LI.4) | Tam âm giao (SP.4) |
Liệu trình: Châm 1 lần/ngày x 15 – 30 phút 1 lần. Một liệu trình từ 15 đến 20 ngày tùy theo mức độ bệnh.
Cứu các huyệt trên ngày 1 lần.
Các kỹ thuật châm khác: Điện châm, điện trường châm.
Thủy châm: Sử dụng thuốc theo y lệnh, có chỉ định tiêm bắp. Thủy châm các huyệt: Phong môn (BL.12), Phế du (BL.13).
Chú ý: Tổng số liệu trình điều trị có thể thay đổi tùy theo tình trạng bệnh lý của mỗi người bệnh.
Thể thủy ẩm (hàn ẩm):
Thường hay gặp ở người bệnh viêm phế quản mạn tính kèm theo giãn phế nang ở người cao tuổi, suy giảm chức năng hô hấp rõ, bệnh tâm phế mạn.
Triệu chứng:
Ho kéo dài, hay tái phát, khó thở, khi trời lạnh thì ho tăng lên, khạc ra nhiều đờm loãng trắng. Khi vận động các triệu chứng trên tăng lên. Khó thở, nhiều khi nằm phải gối đầu cao.
Chẩn đoán:
Chẩn đoán bát cương: Lý, hư, hàn.
Chẩn đoán tạng phủ: Phế, thận hư.
Chẩn đoán nguyên nhân: Bất nội ngoại nhân (nội thương).
Pháp điều trị:
Ôn bổ phế thận, hoá đàm.
Phương
Điều trị bằng thuốc
Thuốc uống trong:
Cổ phương: Tiểu thanh long thang
| Ma hoàng | 06g | Nhục quế | 08g |
| Tế tân | 04g | Can khương | 06g |
| Bán hạ chế | 12g | Ngũ vị tử | 06g |
| Bạch thược | 12g | Cam thảo | 06g |
Tất cả làm thang sắc uống ngày 01 thang chia 2 lần.
Đối pháp lập phương: Lựa chọn các vị thuốc thuộc các nhóm thuốc theo pháp điều trị.
Điều trị không dùng thuốc:
Cứu các huyệt:
| Tỳ du (BL.20) | Vị du (BL.21) | Thái bạch (SP.3) |
| Phế du (BL.13) | Cao hoang (BL.43) | Phong long (ST.40) |
| Túc tam lý (ST.36) |
Cứu các huyệt trên ngày 1 lần.
Liệu trình: Cứu 1 lần/ngày x 15 – 30 phút 1 lần. Một liệu trình từ 15 đến 20 ngày tùy theo mức độ bệnh.
Chú ý: Tổng số liệu trình điều trị có thể thay đổi tùy theo tình trạng bệnh lý của mỗi người bệnh.
KẾT HỢP ĐIỀU TRỊ Y HỌC HIỆN ĐẠI
Nguyên tắc điều trị
Đợt cấp của bệnh phổi tắc nghẽn mạn tính mức độ nhẹ tương ứng với thể phong nhiệt, phong hàn và khí táo của YHCT, do đó có thể kết hợp với YHHĐ theo nguyên tắc:
Bổ sung thêm thuốc giãn phế quản nhóm cường beta 2, dạng phun hít, tác dụng nhanh dùng đơn thuần hoặc dạng kết hợp với thuốc kháng cholinergic tác dụng nhanh;
Với người bệnh có thở oxy tại nhà: thở oxy 1-3 lít/phút, duy trì SpO2 ở mức 90-92%;
Với người bệnh có thở máy không xâm nhập tại nhà: điều chỉnh áp lực phù hợp;
Dùng sớm thuốc giãn phế quản tác dụng kéo dài.
Điều trị cụ thể:
Thuốc giãn phế quản.
Nhóm cường beta 2 adrenergic: Salbutamol, Terbutalin. Dùng đường phun hít, khí dung hoặc đường uống.
Nhóm kháng cholinergic tác dụng ngắn: Ipratropium khí dung.
Kết hợp kháng cholinergic và thuốc cường beta 2 adrenergic: Fenoterol/Ipratropium hoặc Salbutamol/Ipratropium; dùng đường phun hít, khí dung.
Tiếp tục dùng, hoặc bắt đầu dùng sớm các thuốc giãn phế quản tác dụng kéo dài: LAMA, LABA, hoặc dạng kết hợp LAMA + LABA.
Corticosteroid:
Budesonid, Fluticason (khí dung);
Thuốc dạng kết hợp loại cường beta 2 tác dụng kéo dài và corticoid dạng phun, hít:
Budesonid + Formoterol; Fluticason + Salmeterol…
Chú ý: Nếu bệnh nhân có nhiễm trùng thì cần kết hợp điều trị kháng sinh theo kháng sinh đồ hoặc dùng kháng sinh phổ rộng.
Giai đoạn ổn định của bệnh phổi tắc nghẽn mạn tính tương đương với thể Thủy ẩm và Đàm thấp:
Việc điều trị dự phòng để quản lý bệnh phổi tắc nghẽn đóng vai trò quan trọng trong việc hạn chế các đợt cấp và nâng cao chất lượng cuộc sống của người bệnh.
Đối với hai thể này cần đánh giá bệnh phổi tắc nghẽn mạn tính theo nhóm ABCD. Phân nhóm ABCD chủ yếu dựa vào:
Mức độ triệu chứng, ảnh hưởng của bệnh (mMRC, CAT).
Nguy cơ đợt cấp (tiền sử đợt cấp/năm, mức độ nặng đợt cấp).
Đánh giá được tổ hợp theo biểu đồ sau:
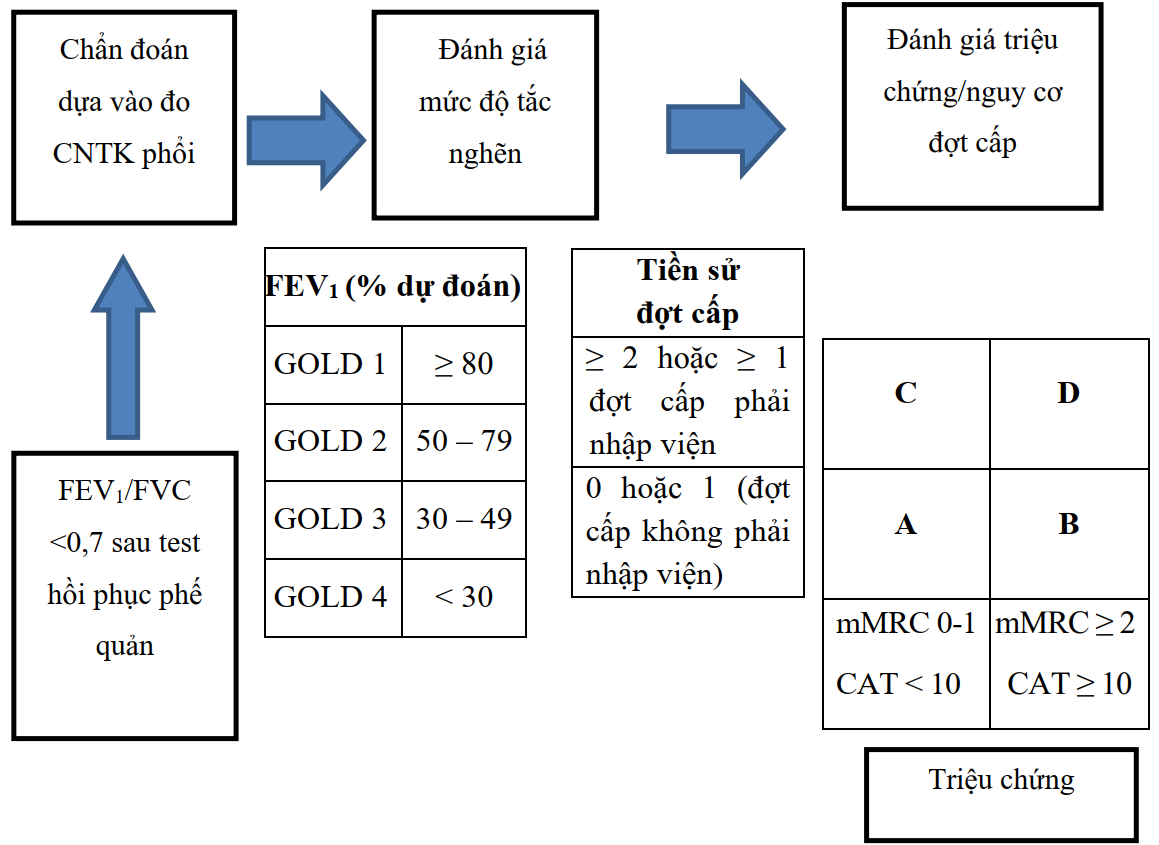
Chẩn đoán: BPTNMT GOLD 1, 2, 3, 4; nhóm A, B, C, D:
BPTNMT nhóm A – Nguy cơ thấp, ít triệu chứng
BPTNMT nhóm B – Nguy cơ thấp, nhiều triệu chứng
BPTNMT nhóm C – Nguy cơ cao, ít triệu chứng
BPTNMT nhóm D – Nguy cơ cao, nhiều triệu chứng
Điều trị bằng thuốc YHHĐ:
Lựa chọn thuốc YHHĐ theo giai đoạn và mức độ nặng của bệnh phổi tắc nghẽn mạn tính GOLD 2018.
Điều trị không dùng thuốc: Bên cạnh việc dùng thuốc tất cả các thể lâm sàng YHCT cần tuân thủ nguyên tắc:
Ngừng tiếp xúc với yếu tố nguy cơ.
Cai nghiện thuốc lá.
Tiêm vacxin phòng nhiễm trùng đường hô hấp.
Vệ sinh mũi họng thường xuyên.
Giữ ấm cổ ngực về mùa lạnh.
Phát hiện sớm và điều trị kịp thời các nhiễm trùng tai mũi họng, răng hàm mặt.
Phát hiện và điều trị các bệnh đồng mắc.
Để lại một phản hồi