1. Đại cương.
+ Viêm cột sống dính khớp (VCSDK) là bệnh có biểu hiện viêm mạn tính ở cột sống và các khớp (chủ yếu là viêm khớp cùng-chậu và cột sống), dẫn đến hạn chế cử động cột sống do hình thành cầu xương giữa các thân đốt sống, dính các khớp mỏm phía sau và vôi hóa các dây chằng cột sống.
+ Từ viêm cột sống dính khớp xuất phát từ tiếng Hy Lạp: ankylos nghĩa là dính, cứng; spondylous nghĩa là cột sống. Nhưng dính cứng cột sống chỉ thấy ở giai đoạn muộn của bệnh, không thấy ở những bệnh nhân bị bệnh nhẹ hoặc giai đoạn sớm của bệnh.
+ Cơ chế bệnh sinh của bệnh VCSDK chưa biết rõ, nhưng có mối liên quan với nhóm kháng nguyên hoà hợp tổ chức (HLAB27).
+ Tỉ lệ mắc bệnh VCSDK chiếm 0,1 – 2% dân số. Bệnh chủ yếu gặp ở nam giới, trẻ, bệnh thường khởi phát ở tuổi từ 17 đến 30, rất ít khi khởi phát sau 45 tuổi.
+ Tỉ lệ bệnh nhân nam/bệnh nhân nữ là 5/1 hoặc 9/1, ở phụ nữ bệnh diễn biến thầm lặng, nhẹ hơn so với ở nam giới nên dễ chẩn đoán nhầm hoặc bỏ sót.
+ Sau 10 năm kể từ khi khởi phát có khoảng 27% số bệnh nhân bị tàn phế. Sau 20 năm tỉ lệ tàn phế vào khoảng 43% tổng số bệnh nhân.
+ VCSDK thường được chẩn đoán muộn, khoảng 50% tổng số bệnh nhân được chẩn đoán sau 5 đến 10 năm kể từ khi khởi phát bệnh.
https://www.youtube.com/watch?v=SbhzNhUGyJU
2. Giải phẫu bệnh.
2.1. Tổn thương các khớp và dây chằng ở giai đoạn sớm:
Có các tổn thương ở khớp cùng-chậu, đĩa liên đốt sống, các khớp mỏm gai sau, khớp sống-sườn, các dây chằng liên đốt sống và các dây chằng cột sống.
2.2. Tổn thương cơ bản là viêm mạn tính:
Biểu hiện bằng hiện tượng thâm nhiễm các tế bào viêm, thoái hoá dạng fibrin, tăng sinh tổ chức liên kết cạnh khớp, phát triển loạn sản sụn ở các tổ chức cạnh khớp và dây chằng, cuối cùng canxi hoá các tổ chức sụn loạn sản dẫn đến cứng, dính và hạn chế cử động khớp.
+ Viêm khớp cùng-chậu hai bên xảy ra sớm và thường xuyên.
+ Viêm đĩa liên đốt sống phát triển từ ngoại vi vào trung tâm: biểu hiện thoái hoá, loạn sản sụn, canxi hoá các vòng xơ, vôi hoá các vòng xơ phần rìa, kích thích màng xương của các thân đốt sống dẫn đến hình thành các cầu xương (syndesmophytes) làm dính các thân đốt sống, giai đoạn muộn có nhiều đốt sống dính liền nhau tạo thành khối giống như “cây tre”.
+ Các thân đốt có biến đổi sớm, hình thành các ổ khuyết xương ở phía trước, xơ hoá, vôi hoá các tổ chức quanh thân đốt làm cho thân đốt mất đường cong khi chụp phim X quang cột sống ở tư thế nghiêng.
+ Các khớp mỏm phía sau (apophyseal), các khớp sống-sườn bị viêm xơ hoá và canxi hóa, cuối cùng dính và cứng làm mất cử động khớp.
+ Các dây chằng liên đốt sống, dây chằng liên mỏm gai, dây chằng cột sống cũng bị viêm-xơ và canxi hóa. Tổn thương viêm xuất hiện sớm, nhưng canxi hóa chỉ xảy ra ở giai đoạn muộn của bệnh.
+ Các khớp ngoại vi có tổn thương viêm mạn tính, hình ảnh giải phẫu bệnh giống viêm khớp dạng thấp, nhưng viêm khớp ngoại vi thường thoáng qua và hay tái phát. Giai đoạn muộn các tổn thương khớp có thể xơ hoá, canxi hoá gây dính một phần hay toàn bộ khớp, cứng và dính khớp háng là thể bệnh nặng và gây tàn phế cho bệnh nhân.
2.3. Tổn thương ngoài khớp:
+ Viêm mống mắt, viêm mống mắt thể mi là tổn thương ngoài khớp có thể xuất hiện trước, hoặc đồng thời với các triệu chứng ở khớp. ở châu Âu tỉ lệ 20 – 30% số bệnh nhân VCSDK có viêm mống mắt, viêm mống mắt thể mi. ở Việt Nam ít gặp các tổn thương này.
+ Hở van động mạch chủ do tổn thương vòng xơ gốc động mạch chủ, (các lá van ít khi bị tổn thương).
+ Tổn thương phổi biểu hiện xơ hoá phổi ở giai đoạn muộn, tạo thành các hang nhỏ, dễ nhầm tổn thương do lao phổi, vì vị trí thường gặp ở đỉnh và thùy trên 2 phổi.
3. Nguyên nhân, cơ chế bệnh sinh.
Cho đến nay nguyên nhân và cơ chế bệnh sinh của bệnh VCSDK vẫn chưa rõ. Một số yếu tố sau có thể đóng vai trò nhất định trong cơ chế bệnh sinh của bệnh.
3.1. Yếu tố di truyền:
+ Nhiều gia đình có nhiều người cùng bị VCSDK, tỉ lệ những người có quan hệ huyết thống với bệnh nhân mắc bệnh VCSDK cao gấp 30 – 40 lần so với tỉ lệ mắc bệnh chung trong quần thể.
+ 90 – 95% số bệnh nhân VCSDK có kháng nguyên HLAB27 (+), trong khi đó HLAB27 chỉ (+) 7% ở quần thể.
Một số giả thuyết về vai trò HLAB27 trong VCSDK:
– HLAB27 nằm trên bề mặt của tế bào, làm cho tổ chức liên kết dễ nhạy cảm với các tác nhân nhiễm khuẩn.
– Kháng nguyên vi khuẩn dưới tác động của HLAB27 dễ bị chuyển thành tự kháng nguyên kích thích cơ thể gây ra quá trình tự miễn dịch.
– Các gen điều hoà phức bộ kháng nguyên hoà hợp tổ chức (bao gồm cả HLAB27) cùng nằm trên nhiễm sắc thể số 6. Các gen này cùng chịu trách nhiệm về điều hoà đáp ứng miễn dịch.
– Mặc dù có mối liên quan chặt chẽ giữa HLAB27 với VCSDK, nhưng không phải tất cả những người mang HLAB27 đều bị VCSDK. HLAB27 cũng thấy ở những bệnh nhân bị các bệnh cột sống như viêm khớp vẩy nến, hội chứng Reiter, viêm khớp mạn tính tuổi thiếu niên.
3.2. Vai trò nhiễm khuẩn:
Nhiễm khuẩn đường tiết niệu-sinh dục, nhiễm khuẩn tiêu hoá do klebsiella, chlamydia, salmonella, shigella có thể giữ vai trò là yếu tố khởi động quá trình bệnh trong VCSDK. (nhưng chưa tìm được bằng chứng trực tiếp và điều trị bằng kháng sinh không làm thay đổi diễn biến bệnh).
3.3. Vai trò của yếu tố miễn dịch:
Trong VCSDK các xét nghiệm về miễn dịch IgA; IgG, IgM… trong huyết thanh bệnh nhân ít có thay đổi, vì vậy vai trò của yếu tố miễn dịch trong VCSDK ít biểu hiện.
3.4. Yếu tố loạn sản sụn và canxi hoá tổ chức sụn loạn sản:
Nguyên nhân của loạn sản và canxi hoá tổ chức sụn loạn sản chưa xác định rõ. Giả thuyết cho rằng: khi bị VCSDK trong cơ thể bệnh nhân xuất hiện một chất đặc biệt có khả năng kích thích làm tăng sự biệt hoá của tổ chức liên kết dẫn đến loạn sản sụn. Chất này có thể được hình thành do hậu quả của các tác nhân: chấn thương, nhiễm khuẩn, viêm mạn tính ở đường tiết niệu-sinh dục, ống tiêu hoá… Điều này giải thích mối liên quan thường gặp giữa VCSDK với viêm đường tiết niệu, sinh dục. Bệnh thường mở đầu bằng triệu chứng viêm khớp cùng-chậu. Nguyên nhân và cơ chế bệnh sinh của VCSDK vẫn đang tiếp tục được nghiên cứu.
4. Lâm sàng.
4.1. Khởi phát:
VCSDK thường khởi phát từ từ, các biểu hiện lâm sàng đa dạng, thường nhẹ và thoáng qua làm bệnh nhân ít chú ý.
Khoảng 75% số bệnh nhân khởi đầu bằng đau khớp cùng-chậu và cột sống thắt lưng, 20% số bệnh nhân khởi đầu bằng viêm khớp ngoại vi chi dưới, các bệnh nhân còn lại khởi đầu bằng các triệu chứng ngoài khớp như viêm mống mắt, viêm mống mắt thể mi, tổn thương van động mạch chủ…
VCSDK có thể khởi đầu theo các kiểu sau:
+ Đau kiểu viêm ở vùng cột sống thắt lưng và khớp cùng-chậu, lan xuống mông và đùi một bên hoặc hai bên, đau ngày càng tăng dần, kèm theo đau ở một số nơi khác.
+ Viêm cấp tính hoặc bán cấp tính ở một khớp hoặc vài khớp không đối xứng, thường ở các khớp chi dưới, viêm khớp thường diễn biến từng đợt ngắn. Đau cột sống thắt lưng và khớp cùng-chậu xuất hiện muộn hơn. Cách khởi phát này hay gặp ở người trẻ, nam giới.
+ Biểu hiện bằng viêm khớp, sốt nhẹ, đánh trống ngực, bệnh cảnh giống như thấp khớp cấp. Viêm khớp cùng-chậu và cột sống thắt lưng xuất hiện muộn hơn, kiểu khởi phát này hay gặp ở tuổi thiếu niên.
+ Biểu hiện bằng sốt cao, dao động, gầy sút nhanh, đau nhiều cơ và teo cơ nhanh, sau 2 – 3 tuần mới xuất hiện các triệu chứng viêm khớp.
+ Biểu hiện viêm mống mắt, hoặc viêm mống mắt thể mi, viêm động mạch chủ, viêm tim, các xét nghiệm và phản ứng viêm dương tính. Các triệu chứng viêm khớp cùng-chậu, viêm cột sống thắt lưng xuất hiện muộn sau nhiều tháng.
Do cách khởi phát của bệnh rất khác nhau, không có tính chất đặc trưng nên việc chẩn đoán ở giai đoạn sớm thường nhầm hoặc bỏ sót.
4.2. Giai đoạn muộn:
Triệu chứng lâm sàng biểu hiện rõ, khu trú chủ yếu ở cột sống và các khớp ngoại vi chi dưới.
+ Các tổn thương cột sống:
– Viêm khớp cùng-chậu khá đặc hiệu với bệnh VCSDK, nhưng triệu chứng lâm sàng nghèo nàn, biểu hiện đau vùng mông hai bên, có lan xuống đùi, teo cơ mông. Nghiệm pháp ép-bửa khung chậu, bệnh nhân đau ở vùng khớp cùng-chậu 2 bên.
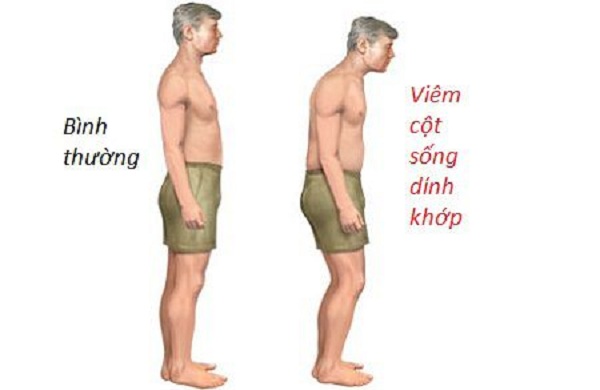
– Tổn thương cột sống thắt lưng: biểu hiện bằng đau thắt lưng, đau tăng về đêm và sáng sớm, lúc đầu có tăng trương lực khối cơ chung thắt lưng; giai đoạn muộn có teo khối cơ chung thắt lưng. Hạn chế cử động cột sống thắt lưng ở các động tác cúi, ưỡn, nghiêng và xoay. Giai đoạn muộn hơn có biểu hiện hạn chế độ giãn cột sống thắt lưng, nghiệm pháp Schober (+). Mất đường cong sinh lý, kết hợp teo khối cơ chung thắt lưng hai bên làm cho thắt lưng thẳng và phẳng tạo hình ảnh thắt lưng hình “tấm phản”.
– Tổn thương cột sống lưng: đau dọc hai bên cột sống lưng khi hít thở sâu. Đau lan dọc theo kẽ gian sườn. Giai đoạn muộn có biểu hiện: lồng ngực di động kém, hoặc không di động theo nhịp thở, do dính các khớp sống-sườn. Đo độ giãn lồng ngực < 2,5 cm ở khoang gian sườn 4. Cột sống lưng biến dạng, thường gù hoặc vẹo cột sống. Gù tròn kết hợp các triệu chứng gù, vẹo, và không di động lồng ngực theo nhịp thở làm giảm dung tích sống. Cơ hoành tăng cường tham gia nhịp thở, động tác thở lúc này là kiểu thở bụng-lồng ngực kiểu “lồng ngực thép” nhưng ít khi bệnh nhân có triệu chứng khó thở.
– Tổn thương cột sống cổ: đau vùng cổ, gáy, đôi khi lan ra bả vai-cánh tay, kiểu đau đám rối thần kinh cánh tay. Giai đoạn muộn có biểu hiện: dính các đốt sống cổ, có tư thế ưỡn quá mức, hạn chế hoặc mất động tác quay đầu. Khám khoảng cách cằm-ức dài hơn, do mất động tác cúi đầu. Phối hợp sự biến dạng của cột sống thắt lưng thẳng-cột sống lưng gù-cột sống cổ ưỡn quá mức, tạo thành dáng của người “ăn xin”. Kèm theo có biểu hiện thiểu năng tuần hoàn não hệ sống-nền: đau đầu, hoa mắt, mất thăng bằng khi thay đổi tư thế nhanh…
Các triệu chứng cột sống thường diễn biến chậm, có thể khu trú ở từng đoạn, thường gặp nhất là triệu chứng khu trú ở khớp cùng-chậu và cột sống thắt lưng. Thể tiến triển nhanh có thể biểu hiện cùng lúc nhiều đoạn cột sống, đau dữ dội, biến dạng nhanh và nặng. Nhiều bệnh nhân diễn biến âm thầm, không đau, hoặc đau ít, khi phát hiện thường đã ở giai đoạn muộn.
+ Tổn thương khớp gốc chi và các khớp ngoại vi:
– Khớp háng: đau vùng khớp háng một bên hoặc cả hai bên, hạn chế vận động khớp. Ngồi xổm khó, teo cơ vùng mông và đùi hai bên. Giai đoạn muộn, dính khớp háng hai bên làm bệnh nhân bị tàn phế hoàn toàn. Tỉ lệ tổn thương khớp háng gặp nhiều ở bệnh nhân nam, trẻ; tiên lượng nặng.
– Khớp gối: đau, sưng, đôi khi có tràn dịch khớp gối, viêm khớp gối một bên hoặc cả hai bên, xuất hiện sớm, hay tái phát, ít khi có dính khớp gối, triệu chứng viêm hết khá nhanh đôi khi nhầm với viêm khớp cấp tính do thấp khớp cấp.
– Khớp cổ chân: tính chất đau, viêm giống như ở khớp gối, ít khi có dính khớp. Khối cơ cẳng chân thường có đau và teo cơ nhanh.
– Khớp vai: khớp vai ít bị tổn thương so với các khớp chi dưới, khớp khủyu, khớp cổ tay cũng ít khi bị viêm, cứng hoặc dính.
– Các khớp nhỏ bàn tay, bàn chân: ít khi bị; trong thể có tổn thương khớp nhỏ và đối xứng, viêm khớp kéo dài thì tính chất viêm khớp giống viêm khớp dạng thấp.
– Các khớp khác: khớp ức-đòn, khớp ức-sườn một bên hoặc cả hai bên có biểu hiện sưng đau. Các khớp mu, ụ ngồi, hoặc gân gót viêm đau. Tuy ít gặp, nhưng nếu có viêm ở các khớp và các vị trí kể trên thì rất có giá trị trong chẩn đoán bệnh.
+ Triệu chứng toàn thân và ngoài khớp:
– Sốt, gầy sút cân: hay xuất hiện ở giai đoạn đầu và thể nặng. Sốt, kèm theo đau cơ, teo cơ nhanh ở vùng mông, đùi, cùng-chậu, khối cơ chung thắt lưng, ít khi có teo cơ vùng bả vai và chi trên.
– Giai đoạn muộn có thể sốt nhẹ, hoặc không sốt.
– Viêm mống mắt và viêm mống mắt thể mi có thể xảy ra trước các triệu chứng viêm khớp, xảy ra đồng thời, hoặc sau khi bị viêm khớp. Tổn thương mắt có thể tái diễn, đôi khi để lại di chứng gây dính làm mất điều tiết của mắt, glaucoma thứ phát. ở các nước châu Âu tỉ lệ tổn thương mắt gặp từ 25 – 30%, ở Việt Nam ít gặp hơn và diễn biến nhẹ hơn.
– Tim-mạch: hở lỗ van động mạch chủ do tổn thương vòng van, các lá van bình thường. Rối loạn huyết động nhẹ hơn hở van động mạch chủ do thấp tim, hoặc do các nguyên nhân khác. Rối loạn dẫn truyền ít gặp và thường nhẹ hơn so với các nguyên nhân khác.
– Mạch máu nhỏ có rối loạn vận mạch, đôi khi có loét lâu liền ở đầu chi, da.
– Phổi: giảm dung tích sống do hạn chế độ giãn lồng ngực, biến dạng cột sống, dính khớp sống-sườn, rối loạn thông khí thể hạn chế. Giai đoạn muộn có xơ hoá phổi, tạo thành các hang nhỏ, khu trú ở đỉnh và thùy trên phổi hai bên nên dễ nhầm với tổn thương phổi do lao.
5. Cận lâm sàng và X quang.
5.1. Xét nghiệm:
+ Các xét nghiệm phản ứng viêm thường rõ khi có đợt tiến triển hoặc giai đoạn sớm:
– Tốc độ máu lắng tăng.
– CPR (+) (phản ứng phát hiện protein C – C protein reactin).
– Globulin máu tăng.
– Bạch cầu tăng nhẹ.
+ Các xét nghiệm miễn dịch ít thay đổi, có thể coi VCSDK là bệnh “câm” về xét nghiệm miễn dịch.
+ HLAB27 (+) thường gặp ở 90 – 95% các trường hợp, là xét nghiệm có giá trị trong chẩn đoán sớm VCSDK, khi các biểu hiện lâm sàng còn chưa điển hình. HLAB27 cũng (+) ở một số bệnh cột sống khác như viêm khớp vẩy nến, hội chứng Reiter…
5.2. X quang:
Những biến đổi X quang ở khớp cùng-chậu và cột sống có ý nghĩa đặc trưng với bệnh VCSDK.
+ X quang khớp cùng-chậu:
– Viêm khớp cùng-chậu hai bên là tiêu chuẩn bắt buộc để chẩn đoán VCSDK (vì viêm khớp cùng-chậu là tổn thương sớm nhất và thường xuyên nhất ở bệnh VCSDK).
– Người ta chia hình ảnh tổn thương X quang khớp cùng-chậu theo 4 mức độ:
. Mức độ 1: thưa xương vùng xương cùng và cánh chậu, khe khớp rõ, khớp gần như bình thường.
. Mức độ 2: khe khớp hơi rộng ra do vôi hoá lớp xương dưới sụn. Mặt khớp không đều, có ổ khuyết xương nhỏ.
. Mức độ 3: khe khớp hẹp, mặt khớp không đều, có các dải xơ nhưng vẫn còn nhìn rõ khe khớp, có nhiều ổ khuyết xương.
. Mức độ 4: mất hoàn toàn khe khớp, dịch khớp, vôi hoá toàn bộ khớp.
Thực tế lâm sàng tổn thương khớp cùng-chậu ở mức độ 3 – 4 mới có giá trị chẩn đoán.
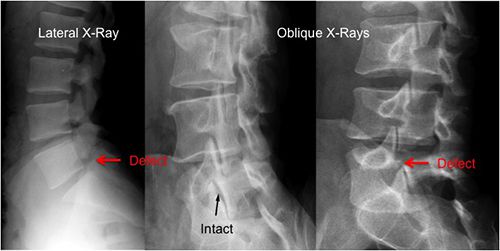
+ X quang cột sống-dây chằng:
– Hình ảnh X quang cột sống và dây chằng là triệu chứng đặc hiệu để chẩn đoán VCSDK, nhưng chỉ thấy rõ khi bệnh ở giai đoạn muộn.
– ở giai đoạn sớm các biến đổi không đặc hiệu dễ bị bỏ sót.
. Hình ảnh thân đốt sống mất đường cong. Trên phim nghiêng thấy bờ thân đốt sống thẳng do vôi hoá tổ chức liên kết quanh đốt sống.
. Hình cầu xương: trên phim thẳng thấy các hình cản quang đi từ giữa thân đốt sống phía dưới đến giữa thân đốt phía trên có thể liên tục, hoặc ngắt quãng, một bên hoặc hai bên, giống hình bắc cầu. Mức độ cản quang có thể mờ nhạt, cũng có thể cản quang rõ, tạo hình ảnh dính liền hai thân đốt, có khi cả một đoạn cột sống làm mất khe liên đốt, cột sống trông như hình cây tre.
– Các dây chằng vôi hoá tạo hình cản quang đệm chạy dọc cột sống, giống hình “đường ray”.
– Phim nghiêng: cột sống mất đường cong sinh lý, các khớp mỏm phía sau dính nhau.
– Nếu có đầy đủ các triệu chứng X quang điển hình thì chẩn đoán VCSDK chắc chắn. Nhưng thực tế lâm sàng có thể gặp tổn thương X quang ở các mức độ khác nhau: từ nhẹ chỉ tổn thương khớp cùng-chậu đến hình thành cầu xương và cuối cùng dính toàn bộ cột sống tạo hình ảnh thân cây tre và hình đường ray. Khi đó lâm sàng đã quá rõ ràng ít khi có nhầm lẫn.
6. Các thể lâm sàng.
Dựa vào lâm sàng, diễn biến của bệnh có thể chia làm 4 thể lâm sàng sau:
6.1. Thể cột sống (thể trung tâm):
Các tổn thương chỉ khu trú ở khớp cùng-chậu và cột sống. Bệnh diễn biến từ từ, tiên lượng tốt hơn các thể khác, bệnh thường được chẩn đoán muộn.
6.2. Thể gốc chi:
Ngoài tổn thương cột sống còn kèm theo tổn thương khớp háng, thể này có tiên lượng xấu vì dễ gây dính hai khớp háng làm bệnh nhân giảm hoặc mất vận động khớp háng và gây tàn phế nặng nề. Thể gốc chi lúc đầu dễ nhầm với lao khớp háng hoặc hoại tử vô khuẩn chỏm xương đùi (khi các triệu chứng khớp háng có trước các triệu chứng tổn thương cột sống). ở Việt Nam tỉ lệ bệnh nhân bị bệnh thể gốc chi nhiều hơn và nặng hơn so với các nước châu Âu.
6.3. Thể ngoại vi:
Xuất hiện viêm khớp ngoại vi chi dưới, viêm khớp cùng-chậu và cột sống xuất hiện muộn hơn, viêm khớp thường thoáng qua, hay tái phát, ít khi dính khớp gối hoặc khớp cổ chân, tiên lượng tốt hơn thể gốc chi.
6.4. Thể giống viêm khớp dạng thấp:
Ngoài tổn thương cột sống bệnh nhân có tổn thương nhiều khớp nhỏ, đối xứng giống viêm khớp dạng thấp, tiên lượng tốt hơn thể gốc chi, nhưng dễ nhầm với viêm khớp dạng thấp.
Ngoài các thể lâm sàng trên, VCSDK ở phụ nữ thường nhẹ và không điển hình, ít khi dẫn đến tàn phế. Thể này dễ bị chẩn đoán nhầm hoặc bỏ sót.
7. Chẩn đoán.
7.1. Chẩn đoán sớm:
+ Thường rất khó vì triệu chứng nghèo và không đặc hiệu. Các triệu chứng sau có thể gợi ý chẩn đoán sớm VCSDK:
– Đau kiểu viêm vùng cột sống thắt lưng kéo dài.
– Đau cột sống thắt lưng khi khám.
– Dấu hiệu cứng khớp buổi sáng vùng cột sống thắt lưng.
– Viêm một khớp hoặc vài khớp chi dưới hay tái phát.
– Viêm khớp cùng-chậu hai bên (có hình ảnh X quang viêm khớp cùng-chậu hai bên).
– HLAB27 (+).
Các triệu chứng trên xảy ra ở nam giới, trẻ tuổi.
+ Nếu có thêm các triệu chứng sau thì có giá trị lớn trong chẩn đoán sớm:
– Đau-viêm khớp ức-đòn, ức-sườn một bên hoặc cả hai bên.
– Viêm mống mắt, viêm mống mắt thể mi.
– Đau gót, đau gân gót.
– Tăng trương lực khối cơ chung thắt lưng cả hai bên.
7.2. Chẩn đoán ở giai đoạn muộn:
Thường dễ chẩn đoán. Dựa theo các tiêu chuẩn quốc tế.
+ Tiêu chuẩn Rome (1961):
– Đau, cứng vùng cột sống thắt lưng, cùng-chậu kéo dài trên 3 tháng không giảm đau khi nghỉ.
– Đau cứng vùng cột sống thắt lưng.
– Hạn chế cử động cột sống thắt lưng.
– Hạn chế độ giãn nở lồng ngực.
– Tiền sử hoặc hiện tại có viêm mống mắt, viêm mống mắt thể mi.
– X quang: viêm khớp cùng-chậu hai bên.
Tiêu chuẩn phụ: teo cơ mông, viêm màng hoạt dịch khớp gối.
Chẩn đoán xác định khi có: 4 tiêu chuẩn lâm sàng hoặc một tiêu chuẩn lâm sàng và 1 tiêu chuẩn X quang.
+ Tiêu chuẩn New-York (1966):
– Đau vùng cột sống thắt lưng hay vùng lưng trong tiền sử hoặc hiện tại.
– Hạn chế cử động cột sống thắt lưng ở cả 3 thư thế cúi, ngửa, nghiêng.
– Hạn chế độ giãn lồng ngực < 2,5 cm đo ở khoang gian sườn 4.
– Viêm khớp cùng-chậu (phim X quang: viêm khớp cùng-chậu hai bên độ 2, độ 3 hoặc viêm khớp cùng-chậu một bên độ 4).
Chẩn đoán xác định khi có một tiêu chuẩn lâm sàng và một tiêu chuẩn X quang.
8. Điều trị.
8.1. Mục tiêu điều trị:
+ Làm giảm đau, giảm quá trình viêm.
+ Dự phòng và hạn chế sự biến dạng cột sống và các khớp. Duy trì chức năng vận động và khả năng lao động của bệnh nhân. Nếu bị tàn phế thì điều trị để phục hồi chức năng.
8.2. Các biện pháp điều trị cụ thể:
Hiện nay vẫn chưa có biện pháp điều trị đặc hiệu.
Chẩn đoán sớm, điều trị sớm là yếu tố quan trọng nhất giúp điều trị đạt mục tiêu.
+ Biện pháp điều trị không dùng thuốc:
Chế độ hộ lý và luyện tập:
– Hướng dẫn bệnh nhân nằm ván cứng, không gối đầu cao, không nằm co để tránh dính cột sống ở tư thế bất lợi.
– Tập luyện thường xuyên các động tác có tác động lên cột sống và khớp háng làm chậm quá trình cứng, dính khớp và tránh dính khớp ở tư thế xấu.
– Các biện pháp điều trị vật lý: xoa bóp, bấm huyệt, thể dục liệu pháp. Bơi là biện pháp luyện tập có ích nhất cho bệnh nhân VCSDK.
– Phương pháp điều trị bằng truyền nhiệt nóng, bó nến.
– Dùng tia laser năng lượng thấp có tác dụng điều trị VCSDK.
– Tia X quang hiện nay ít dùng để điều trị VCSDK.
– Tia phóng xạ cũng được nghiên cứu áp dụng cho điều trị nhưng chưa thấy tác dụng rõ rệt.
+ Điều trị bằng thuốc:
– Thuốc chống viêm không steroid có tác dụng chống viêm và giảm đau: phenylbutazon là thuốc có tác dụng đặc hiệu với VCSDK. Tuy nhiên thuốc có nhiều tác dụng phụ. Hiện tại, Bộ y tế cấm nhập và sử dụng rộng rãi thuốc này. Nhưng có thể cân nhắc chỉ định khi chẩn đoán VCSDK. Thường dùng liều: viên 0,10 dùng 4 – 5 viên/24 giờ. Chú ý tác dụng phụ như đái ra máu, dị ứng, ức chế tủy xương, giảm bạch cầu, tiểu cầu và cả hồng cầu. Nhiều người quen dùng phenylbutazon trong đợt cấp sau 2 tuần đạt hiệu quả điều trị chuyển thuốc chống viêm không steroid khác ít độc hơn: (như indomethacin, voltaren…).
– Cortico-steroid: thận trọng khi chỉ định vì thuốc ít hiệu quả điều trị, chỉ dùng khi các thuốc khác điều trị đúng liều nhưng chưa có tác dụng thì có thể cho thử điều trị glucocortico-steroid. Các corticoid thường ít tác dụng điều trị VCSDK.
– Corticoid tiêm ổ khớp có thể chỉ định khi có tràn dịch khớp gối nặng và kéo dài, khó điều trị.
– Thuốc tác dụng dài: hay dùng sulfasalazin cho bệnh nhân VCSDK có viêm khớp ngoại vi chi dưới; khi ít đáp ứng với thuốc chống viêm không steroid khác. Thuốc có thể dùng liều 0,50 ´ 4viên/ngày (2000mg/ngày) kéo dài sau 36 tuần.
Tác dụng phụ thường biểu hiện nhẹ ở đường tiêu hoá như buồn nôn, nôn. ỉa chảy…
– Methotrexat: dùng methotrexate cho những bệnh nhân có tổn thương khớp ngoại vi, ít đáp ứng với thuốc chống viêm không steroid và sulfasalazin, liều 2,5 mg ´ 3 viên tuần uống một lần, có thể điều trị kéo dài > 24 tuần.
Để lại một phản hồi