I. Đại cương:
Gọi lao hạch bạch huyết ngoại vi, vì còn có lao hạch bạch huyết nội tạng, được trình bày trong chẩn đoán nguyên nhân hạch to ở trung thất và ổ bụng.
1.1. Định nghĩa:
Lao hạch bạch huyết ngoại vi là một bệnh viêm mạn tính ở hệ thống bạch huyết ngoại vi do trực khuẩn lao gây nên, thường gặp ở trẻ em và thanh niên.
1.2. Cơ chế bệnh sinh:
– Lao hạch tiên phát: do vi khuẩn lao ( BK ) xâm nhập qua vùng họng, Amidal lan tràn đến hạch từ một xăng sơ nhiễm ở vùng đó. Ví dụ: BK gây một ổ lao tiên phát ở Amidal rồi từ đó đến gây viêm hạch góc hàm. Hạch này được gọi là lao hạch tiên phát.
– Lao hạch hậu tiên phát:
Do BK lan đến hạch từ một ổ lao có từ thời kỳ tiên phát. Lan tràn theo 3 đường: đường máu, đường bạch huyết, đường tiếp cận ( ví dụ: từ lao ở đỉnh phổi, đến hạch thượng đòn ). Cơ chế này bao gồm:
+ Tái hoạt động nội lai: do sự lan tràn sớm trong thời kỳ tiên phát, BK ở các hạch bạch huyết ngoại vi “ nằm ngủ “ nay “ thức dậy “ tái hoạt động, trên một thể địa suy giảm miễn dịch.
+ Tái nhiễm ngoại lai: Là sau khi lao tiên phát đã khỏi, nhưng cơ thể lại bị nhiễm BK một lần nữa. BK này tới hạch và gây lao hạch.
1.3. Giải phẫu bệnh lý:
– Đại thể: có 3 loại chính:
+ Thể thâm nhiễm: hạch viêm không có bã đậu hoá.
+ Thể bã đậu: hoại tử bã đậu chiếm ưu thế, có thể dò ra ngoài da hoặc tạo ổ áp xe lạnh ở dưới da.
+ Thể xơ hoá: hạch xơ hoá chiếm ưu thế, các hạch rắn chắc dính với nhau, có thể vẫn có hoại tử bã đậu ( thể xơ bã đậu )
– Vi thể: tổn thương cơ bản trong lao hạch là các nang lao.
1.4. Vi khuẩn học:
Nuôi cấy mủ hạch có thể tìm được vi khuẩn lao. Ngoài ra các loại Mycobacteria không điển hình cũng gây viêm mạn tính ở hạch, hay gặp do M. scrofulaceum, thường gặp ở trẻ em dưới 5 tuổi.
Việc nuôi cấy bằng môi trường Loewenstein có thể phân biệt được vi khuẩn lao với các Mycobacteria không điển hình.
https://www.youtube.com/watch?v=eQbkfo8srNY
II. Lâm sàng:
2.1. Triệu chứng toàn thân:
Bệnh nhân có thể không có triệu chứng toàn thân, nhưng đa số bị sốt nhẹ về chiều, người mệt mỏi, kém ăn, gầy sút… có 36%-41% lao hạch có kèm theo tổn thương lao các cơ quan khác ( ví dụ: lao màng não, lao phổi , lao kê cấp ). Đôi khi lao hạch phát triển sau một đợt dùng Corticoid kéo dài. Hoặc cũng có thể gặp sưng hạch lặng lẽ mà không có triệu chứng toàn thân. Cần phải khám kỹ, hỏi kỹ bệnh sử, đặc biệt chú ý tiền sử lao hạch cũ và lao phổi cũ.
2.2. Triệu chứng tại chỗ:
-Vị trí tổn thương: Hay gặp nhất là lao hạch vùng cổ ( chiếm khoảng 80% ).thường ở các vị trí: bờ trước và sau cơ ức đòn chũm, hạch dưới hàm và hố trên đòn. hạch vùng nách chiếm từ khoảng 10%; hạch bẹn và khuỷu chiếm 1%; lao hạch ở một bên chiếm 77%, lao hạch toàn thân gặp khoảng 10-15% ( còn gọi là lao hạch toàn thể ).
– Biểu hiện lâm sàng:
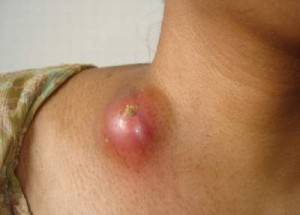
Hạch không lớn lắm đường kính khoảng một đến vài cm, chắc , di động , có thể hơi đau, đôi khi có viêm ở xung quanh hạch, thường bị một chuỗi hạch, da ở vùng hạch thường bình thường. Thể bã đậu hạch thường sưng to da màu đỏ.
Nếu không được điều trị, hạch bị viêm nhũn ở giữa. Sau đó toàn thể hạch bị nhuyễn hoá, da bên ngoài hạch phù nề, màu đỏ, tím ở giữa, rồi vỡ mủ màu vàng. Nếu nặn ra có thể thấy chất bã đậu lổn nhổn. Bờ lỗ rò nham nhở màu tím, rỉ nước vàng liên tục và rất lâu liền. Sau một thời gian dài do điều trị hoặc không điều trị hạch có thể tự liền sẹo. Nhưng sẹo xấu xí, dúm dó, thỉnh thoảng có đợt dò mủ.
Bệnh tiến triển kéo dài, có từng đợt bột phát sưng hạch, dò mủ và đợt thuyên giảm. Các hạch dính với nhau và tổ chức xung quanh. Da bên ngoài hạch dò thường có nhiều sẹo và có thể có lỗ dò.
– Thể không điển hình: lao hạch toàn thể: hạch nổi khắp toàn thân và nội tạng, bệnh nhân sốt cao kéo dài, gầy sút nhanh, dễ nhầm với bệnh Hodgkin và hạch sưng toàn thể trong HIV/AIDS.
Thể giả u: hạch sưng to, rắn chắc, giống như khối u. Chẩn đoán xác định dựa vào sinh thiết hoặc chọc hạch.
2.3. Tiến triển:
– Tiến triển từng đợt: đợt trước cách đợt sau hàng năm ( từ 5-10 năm ).
– Hạch dò ra ngoài rất lâu khỏi và để lại từng chỗ sẹo dúm dó, xấu xí. Bệnh chỉ ổn định khi dò ra hết chất hoại tử bã đậu hoặc xơ hoá và vôi hoá.
– Nếu được điều trị tốt, bệnh nhân có thể khỏi sớm, ngăn chặn được di chứng.
III. Chẩn đoán:
3.1.Chẩn đoán xác định: dựa vào đặc điểm lâm sàng và một số xét nghiệm sau:
3.1.1. Phản ứng Mantoux:
TuberculinOT hoặc PPD rất có giá trị gợi ý chẩn đoán khi phản ứng Mantuox khi mới chuyển sang (+) tính, hoặc (+)tính mạnh (từ 15mm trở nên ).Trong lao hạch phản ứng Mantuox thường (+) tính mạnh (chiếm 85% số bệnh nhân ) còn trong viêm hạch do Mycobacteria không điển hình thì phản ứng Mantuox thường chỉ (+) tính yếu.
3.1.2. Sinh thiết hạch:
Là xét nghiệm có ý nghĩa quyết định chẩn đoán . Phải tìm được nang lao với các tế bào viêm đặc hiệu và hoại tử bã đậu trung tâm.
3.1.3. Cấy BK:
Từ dịch hút được ở trong hạch hoăc mủ hạch cấy môi trường Loewenstein. Đây cũng là tiêu chuẩn để quyết định chẩn đoán.
3.1.4. Chọc hạch làm hạch đồ:
Đôi khi tìm thấy tế bào viêm đặc hiệu, có tác dụng gợi ý chẩn đoán. Khi tế bào học thấy được đủ các thành phần của nang lao thì kết luận lao hạch. Khi chỉ thấy tế bào bán liên và Lympho bào, thì kết luận: lao không điển hình. Khi chỉ thấy có Lympho bào, thì kết luận: viêm hạch mạn tính.
3.1.5. Xquang :
– Chụp phổi: đôi khi có ý nghĩa chẩn đoán nếu có hạch sưng, kèm theo có tổn thương lao phổi.
– Chụp bạch mạch: trong trường hợp chưa phân biệt được giữa một khối u không phải hạch với lao hạch thể giả u.
3.2.Chẩn đoán phân biệt
3.2.1.Viêm hạch cấp hoặc mạn tính do vi khuẩn hoặc vi rút. Hạch sưng , nóng , đỏ, đau, điều trị kháng sinh nhanh ổn định.
3.2.2. Bệnh Hodgkin và NonHodgkin. Dựa vào xét nghiệm huyết – tuỷ đồ và sinh thiết hạch.
3.2.3. Hạch di căn ung thư. Dựa vào sinh thiết hạch và biểu hiện lâm sàng của ung thư nguyên phát.
3.2.4. Phân biệt với các u lành tính:
U mỡ, u xơ, u thần kinh , u nang bạch huyết, u tuyến giáp, kén bẩm sinh, viêm tuyến nước bọt mang tai….Tiêm chủng BCG sống có thể gây viêm hạch có mủ ở nách. Và cũng cần chú ý rằng lao hạch cũng có thể phối hợp với một bệnh ác tính khác: ( Ví dụ: lao hạch với ung thư phổi, lao hạch với Hodgkin, hiện nay hay gặp lao hạch ở người có HIV / AIDS )
IV. Điều trị:
4.1. Nội khoa:
4.1.1. Phác đồ chống lao ngắn hạn : 2SHRZ / 6HE.
4.1.2. Điều trị tại chỗ:
– Lao hạch thể bã đậu khi chưa vỡ mủ, có thế dùng kim chọc hút mủ ( kim đi từ vùng da lành vào , để tránh dò ) sau đó bơm thuốc:
+ Streptomyxin 1/2g.
+ INH 0,1 ´ 1ống.
Khi lao hạch vỡ mủ, cần nặn mủ hàng ngày và đắp gạc có Rimifon và Streptomyxin tại chỗ.
4.2. Điều trị ngoại khoa:
– Mổ lấy toàn bộ hạch. Những hạch dò mủ hoặc áp xe lạnh, đáp ứng với điều trị chậm, có chỉ định lấy toàn bộ hạch địa phương rồi tiếp tục điều trị lao, cần điều trị lao từ trước khi phẫu thuật để tránh lan tràn. Hoặc mổ nạo sạch mủ bã đậu và đắp kháng sinh chống lao.
Để lại một phản hồi