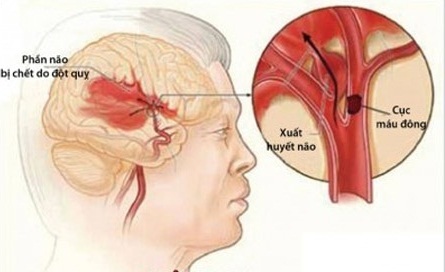
Theo Tổ chức Đột qụy não Thế giới (2008), đột qụy não có tỷ lệ tử vong cao, đứng thứ hai sau bệnh tim mạch (tử vong do bệnh tim mạch khoảng 7 triệu người/năm). Năm 2006 trên thế giới có trên 5 triệu người tử vong do đột qụy não, trong đó chỉ có 0,78 triệu người ở các nước phát triển, còn lại ở các nước nghèo và đang phát triển; nếu tính theo tuổi từ 30 – 69 thì tỷ lệ tử vong có sự dao động lớn giữa Liên bang Nga 180/100.000 dân, Trung Quốc 95/100.000 dân và Vương quốc Anh 20/100.000 dân. Tế bào thần kinh là tế bào quý phái không có dự trữ oxy và glucose; nếu chỉ thiếu oxy trong vòng 4 – 5 phút là tổn thương không hồi phục. Dưới kính hiển vi điện tử người ta ước tính não một người bình thường có khoảng 100 tỷ tế bào thần kinh, trung bình mỗi lần bị đột qụy mất khoảng 12 tỷ tế bào, mỗi giờ chết khoảng 1,2 tỷ tế bào; vì vậy chúng ta càng thấu hiểu khuyến cáo của Tổ chức Đột qụy não Thế giới trong cấp cứu điều trị đột qụy não “thời gian là não” (Time is Brain).
Điều trị đột qụy não là một trong những lĩnh vực khó khăn phức tạp; do vậy, hiện nay có nhiều quan điểm, trường phái chưa đồng thuận. Chúng tôi xin tập hợp một số điểm vừa mang tính chất kinh điển, vừa có tính cập nhật hiện đang được dùng ở nước ta để các đồng nghiệp tham khảo.
ĐẠI CƯƠNG
Định nghĩa đột qụy não theo Tổ chức Y tế Thế giới năm 1989
Đột qụy não là tình trạng mất đột ngột hoặc cấp tính các chức năng của não, tồn tại trên 24 giờ hoặc dẫn tới tử vong trước 24 giờ, các triệu chứng thần kinh khu trú phù hợp với sự cấp máu và nuôi dưỡng của động mạch não, loại trừ yếu tố chấn thương sọ não.
Nguyên nhân
Nguyên nhân chảy máu não
Do tăng huyết áp
Do vỡ túi phình động mạch não
Do dị dạng động – tĩnh mạch
Rối loạn đông cầm máu
Chảy máu trong ổ nhồi máu não
Chảy máu không xác định rõ nguyên nhân
Nguyên nhân nhồi máu não
Huyết khối (thrombosis)
Tắc mạch (embolism)
Co thắt mạch (vasoconstriction)
Phân loại lâm sàng đột qụy não
Đột qụy chảy máu não
Chảy máu trong nhu mô não
Chảy máu não – tràn máu não thất
Chảy máu não thất nguyên phát
Chảy máu dưới màng nhện
Chảy máu não sau nhồi máu não
Đột qụy nhồi máu não
Huyết khối
Nhồi máu ổ khuyết
Tắc mạch não. (cục tắc từ tim hoặc từ mạch đến mạch)

LÂM SÀNG
Các triệu chứng lâm sàng tùy thuộc vào vị trí tổn thương ở bán cầu đại não, tiểu não, hay thân não.
Đặc điểm lâm sàng chung của đột qụy não là:
Tiền sử: tăng huyết áp, vữa xơ động mạch, đái tháo đường, hẹp van 2 lá, loạn nhịp hoàn toàn, lạnh đột ngột, căng thẳng tâm lý, sau uống rượu bia…
Tiền triệu: mệt mỏi, choáng váng, hay đau đầu âm ỉ.
Khởi phát:
Đột ngột đối với chảy máu não, tắc mạch não và chảy máu dưới nhện
Cấp tính tăng dần từng nấc đối với huyết khối động mạch não
Triệu chứng báo hiệu đột qụy:
Đột ngột đau đầu, chóng mặt
Nôn hoặc buồn nôn
Có thể rối loạn ý thức ở các mức độ khác nhau: lú lẫn, ngủ gà, hôn mê
Rối loạn ngôn ngữ: khó khăn trong nói, đọc, viết và tính toán
Rối loạn thị lực: nhìn mờ hoặc mất thị lực một mắt
Liệt dây thần kinh số VII (méo miệng), lác mắt, sụp mi (tổn thương dây III, VI, VII…)
Liệt một chân, một tay hay liệt nửa người
Rối loạn cảm giác tay chân hoặc nửa người
Rối loạn cơ vòng: tiểu tiện không tự chủ hay bí tiểu tiện
Hội chứng màng não: khi có máu vào hệ thống não thất
Rối loạn tâm thần: có thể gặp thể kích động hoặc trầm cảm
Tim mạch: thường thấy huyết áp tăng >180/110mmHg, mạch nhanh
Hô hấp: có rối loạn hô hấp khi chảy máu não, nhồi máu não nặng hoặc hôn mê
CẬN LÂM SÀNG
Xét nghiệm dịch não – tủy:
Chảy máu não – não thất, chảy máu dưới nhện: dịch não – tủy có máu đỏ đều không đông cả 3 ống nghiệm
Nhồi máu não: các chỉ tiêu về cảm quan, sinh hóa, huyết học trong giới hạn bình thường
Chụp cắt lớp vi tính sọ não: đây là xét nghiệm cần thiết đầu tay để chẩn đoán phân biệt giữa đột qụy chảy máu não và đột qụy nhồi máu não
Chảy máu não: hình ảnh tăng tỷ trọng trong tổ chức não hoặc não thất và khoang dưới nhện
Nhồi máu não: hình ảnh ổ giảm tỷ trọng có hình tam giác, hình thang đáy quay ra ngoài hoặc hình bầu dục, hình dấu phẩy. Trong những giờ đầu có thể có 5 dấu hiệu sớm như mờ nhân đậu, mất dải đảo, mờ rãnh cuộn não, tăng đậm động mạch bị tắc, giảm tỷ trọng quá 1/3 phân vùng của động mạch não giữa
Chụp cộng hưởng từ, cộng hưởng từ mạch: xác định nhồi máu não giai đoạn sớm và các phình mạch, dị dạng mạch
Chụp mạch máu não cho thấy rõ các dị dạng mạch máu não như phình mạch, tắc, hẹp động mạch não
Xét nghiệm máu: đông máu toàn bộ, máu sinh hóa
Ghi điện tim, siêu âm tim, siêu âm Doppler mạch cảnh, xuyên sọ…
CHẨN ĐOÁN
Chẩn đoán lâm sàng đột qụy não dựa vào định nghĩa đột qụy não của WHO đã nêu ở trên.
Dựa vào các triệu chứng lâm sàng của từng thể đột qụy não
Chẩn đoán thể đột qụy não:
Ngoài các triệu chứng lâm sàng của từng thể đột qụy não, có thể áp dụng thang điểm chẩn đoán đột qụy não của Nguyễn Văn Chương, Nguyễn Minh Hiện và Phạm Thị Thanh Hòa (2006) (Clinical Stroke Scale – CSS)
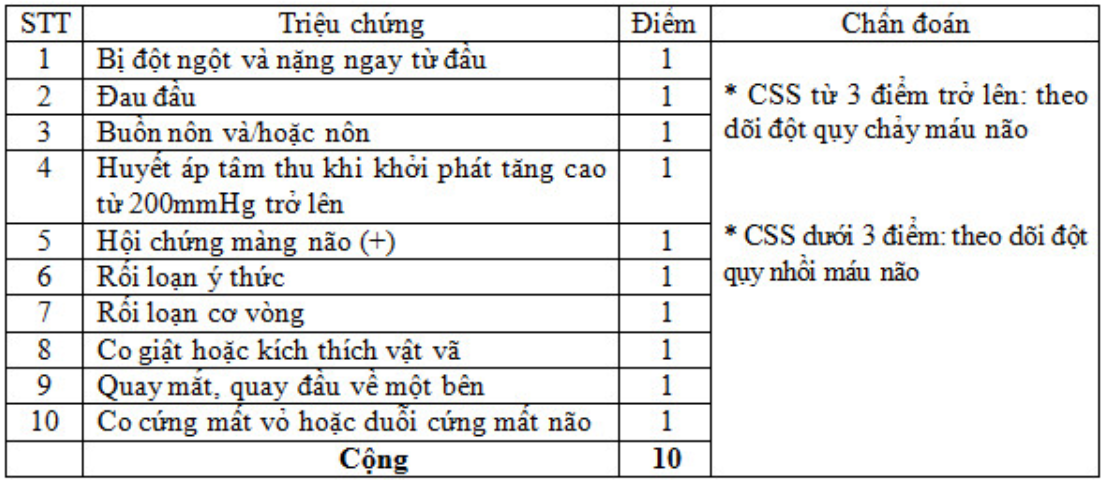
Cần chú ý chẩn đoán quyết định đột qụy não vẫn phải dựa vào các triệu chứng lâm sàng kết hợp với cận lâm sàng (dịch não – tủy, chụp cắt lớp vi tính, chụp cộng hưởng từ, chụp mạch máu não)
CÁC PHƯƠNG PHÁP ĐIỀU TRỊ ĐỘT QỤY NÃO
Điều trị đột qụy não phải tuân theo các nguyên tắc điều trị sau:
Hồi sức cấp cứu theo quy trình ABC
Chống phù não tích cực
Điều trị đặc hiệu theo thể (chảy máu não hay nhồi máu não)
Điều trị triệu chứng: chống co giật, điều chỉnh đường huyết, hạ thân nhiệt xuống dưới 370C…
Điều chỉnh nước – điện giải và thăng bằng kiềm – toan
Phòng chống bội nhiễm phổi và đường niệu
Dinh dưỡng: đảm bảo đủ calo cho bệnh nhân hàng ngày
Phục hồi chức năng, chống loét, chống teo cơ, cứng khớp…
Điều trị phẫu thuật, điều trị phục hồi nhu mô não bằng tế bào gốc
Điều trị dự phòng tái phát
Đây là tổng hợp các biện pháp đáp ứng mục tiêu điều trị nhằm vào các quá trình: bảo vệ tế bào thần kinh, dinh dưỡng tế bào thần kinh, tăng cường tính mềm dẻo của tế bào thần kinh và tính tái sinh của tế bào thần kinh sau khi bị tổn thương do đột qụy não gây ra đang được các nhà thần kinh Thế giới quan tâm nghiên cứu.
Vận chuyển bệnh nhân
Đột qụy não là một cấp cứu nội khoa khẩn cấp, cần được vận chuyển đến một cơ sở y tế gần nhất; tốt nhất là đến các đơn vị đột qụy não, đơn vị hồi sức tích cực hoặc phòng cấp cứu nội khoa.
Trước khi vận chuyển bác sĩ phải chú ý kiểm tra lại các chỉ tiêu sinh tồn như: mạch, nhiệt độ, huyết áp, nhịp thở của bệnh nhân. Nếu như các chức năng sinh tồn của bệnh nhân đe dọa tử vong thì không nên vận chuyển, bệnh nhân có thể chết trên đường vận chuyển, cần điện thoại cho tuyến trên đến chi viện tại chỗ.
Cần chú ý ngay cả khi vận chuyển bệnh nhân trong bệnh viện, khi đi làm các xét nghiệm chuyên khoa cũng cần phải chú ý đến các dấu hiệu sinh tồn, hút đờm dãi, kiểm tra lại các ống thông dây dẫn: tĩnh mạch dưới đòn, ống thông dạ dầy, ống thông tiểu, chuẩn bị bóng bóp, mask và các thuốc cấp cứu cần thiết mang theo.
Cấp cứu theo quy trình ABC
A (airway support- lưu thông đường thở): để bệnh nhân nằm đầu cao 30º giúp cho tuần hoàn máu trở về tim tốt hơn, góp phần làm giảm áp lực trong sọ và phù não. Để đầu nghiêng về một bên, tránh chất trào ngược vào đường hô hấp gây viêm phổi hút, tháo răng giả, móc hút đờm dãi, chống tụt lưỡi.
B (breathing support – đảm bảo thở thỏa đáng): phải luôn luôn đảm bảo SpO2 98 – 100%, nếu phân áp oxy từ 91 – 97% phải cho bệnh nhân thở oxy 3 – 5lít/phút. Nếu SpO2 < 90%, tần số thở > 25 lần /phút, cánh mũi phập phồng phải huy động các cơ hô hấp phụ để thở, đầu chi tím, nhịp tim nhanh, ùn tắc đờm dãi, vã mồ hôi, ý thức < 9 điểm Glasgow: cần phải đặt nội khí quản và thở máy hỗ trợ.
C (circulation control – Điều chỉnh tim mạch và huyết áp): Cần theo dõi trên máy theo dõi 24/24 giờ các chỉ tiêu mạch, huyết áp. Chú ý các rối loạn nhịp như rung nhĩ, ngoại tâm thu thất dày, nhịp nhanh thất, rung thất, nhịp xoắn đỉnh; nếu sóng T đảo ngược, QT kéo dài: chú ý theo dõi điện giải, cần xét nghiệm điện giải đề phòng hạ Kali máu. Các bệnh lý tim mạch cũ có thể tiến triển trong giai đoạn đột qụy não như nhồi máu cơ tim, suy tim nặng lên, có thể gây phù phổi cấp.
Về điều chỉnh huyếp áp: trong đột qụy não huyết áp thường tăng cao gặp ở 75% nhồi máu não và 85% trong chảy máu não (WHO 2007) cần phân biệt giữa tăng huyết áp phản ứng và bệnh nhân có tiền sử tăng huyết áp từ trước. Nếu bệnh nhân tăng huyết áp phản ứng thì số đo huyết áp tâm thu ít khi vượt quá 180mmHg, không có triệu chứng tổn thương các cơ quan đích, không cần điều chỉnh huyết áp, sau 3 – 5 ngày điều trị đột qụy huyết áp sẽ trở lại bình thường.
Nếu bệnh nhân có tiền sử tăng huyết áp thì chỉ số huyết áp tâm thu >180mmHg và có các bằng chứng tổn thương cơ quan đích như dày thất, tổn thương đáy mắt (có dấu hiệu Salus – Gunn), tổn thương thận protein niệu và đái máu vi thể.
Thái độ xử trí: hạ huyết áp từ từ bằng 15% số huyết áp hiện tại, thường đưa về mức 160 – 170 mmHg trong tuần đầu, sau đó nên giảm huyết áp ở mức 140/90mmHg. Các tác giả đề nghị điều chỉnh huyết áp như sau:
Huyết áp tâm thu > 230mmHg, huyết áp tâm trương >140 mmHg dùng thuốc hạ huyết áp đường tĩnh mạch.
Huyết áp tâm thu > 180 – 230mmHg, huyết áp tâm trương > 120 – 150mmHg: dùng thuốc hạ áp uống: Labetalon 30mg, 2 – 3 lần /24 giờ hay Captoprin 25 mg, 2 lần/24 giờ.
Nếu huyết áp tâm thu <180 mmHg, huyết áp tâm trương < 105mmHg: không cần điều chỉnh.
Khuyến cáo về thái độ điều trị tăng huyết áp ở bệnh nhân nhồi máu não của Hội tim mạch và Đột qụy Mỹ ( 2005): Chúng ta cần cân nhắc kỹ
Huyết áp tâm thu < hay = 220 mmHg, huyết áp tâm trương ≤ 120mmHg: theo dõi, cho thuốc hạ huyết áp khi có các biến chứng nhồi máu cơ tim, phình bóc tách thành động mạch chủ, phù phổi cấp, bệnh não do tăng huyết áp.
Huyết áp tâm thu > 220mmHg và tâm trương > 121 – 140mmHg: dùng Lebatalon 10 – 20mg tiêm tĩnh mạch hoặc nicardipin 5mg, 1 ống tiêm tĩnh mạch.
Nếu huyết áp tâm trương >140mmHg: cho nitroprucemid 0,5mg/kg/phút truyền tĩnh mạch.
Nếu huyết áp thấp: cần tìm nguyên nhân gây hạ huyết áp như: dùng thuốc hạ huyết áp quá liều, dùng thuốc lợi tiểu kéo dài, bù không đủ dịch, suy thất trái, cần ngừng ngay hoặc giảm liều các thuốc trên, điều trị suy tim trái dựa vào triệu chứng lâm sàng và điện tim, bù đủ dịch và các chất điện giải dựa vào xét nghiệm và công thức bù dịch điện giải.
Chống phù não tích cực
Phù não thường xuất hiện sau 2 – 3 giờ đột qụy, đạt tối đa sau 24 giờ, tồn tại và kéo dài từ 5 – 10 ngày, hậu quả gây tăng áp lực trong sọ, làm giảm áp lực tưới máu não và có thể gây tụt, kẹt não nên phải điều trị tích cực.
Đặc điểm của phù não trong đột qụy: đầu tiên là phù độc tế bào do tăng tính thấm màng tế bào; tích tụ calci, natri và nước gây chết tế bào. Sau đó làm phù mạch, phù ngoại bào.
Các biện pháp điều trị phù não không đặc hiệu
Để bệnh nhân năm đầu cao 300 để tránh cản trở máu tĩnh mạch trở về, biện pháp này có thể làm giảm được từ 7- 10 mmHg áp lực trong sọ.
Chống tăng thân nhiệt nên giữ thân nhiệt ở mức độ < 360C và nhiệt độ phòng từ 22 – 260C. Biện pháp này gây giảm chuyển hóa năng lượng, ức chế giải phóng Glutamat và các gốc tự do.
Cung cấp oxy thỏa đáng để đạt được SpO2 > 95% (tốt nhất là đo khí động mạch PaO2 > 65 mmHg, PaCO2 30 – 35mmHg ).
Chống co giật và kích thích vì bệnh nhân càng co giật càng kích thích, càng thiếu oxy dẫn đến phù não tăng lên gây rối loạn chuyển hóa. Đây là một vòng xoắn bệnh lý mà trong quá trình điều trị chúng ta cần cắt đứt một trong các mắt xích quan trọng đó.
Có thể dùng Barbiturat để chống co giật, thuốc còn có tác dụng làm giảm áp lực trong sọ, do làm giảm chuyển hóa, giảm sử dụng oxy, giảm lưu lượng máu não, phân phối lại máu từ khu não lành về khu vực não bị tổn thương (hiệu ứng thể tích đảo ngược Robin Hood), giảm tiết dịch não tủy, ổn định màng tế bào, trung hòa gốc tự do…Liều dùng từ 5-6 mg/kg/ngày, không dùng quá 3-5 ngày. Cần chú ý suy hô hấp và trụy tim mạch.
Duy trì áp lực tưới máu não > 70mmHg để đạt được áp lực trong sọ < 20 mmHg.
Giữ áp lực thẩm thấu huyết tương và áp lực động mạch ở mức hợp lý.
Các biện pháp điều trị đặc hiệu chống phù não
Liệu pháp thẩm thấu như dùng mannitol, glycerol, magiesunphat, huyết thanh mặn ưu trương. Trong đó:
Mannitol là thuốc có tác dụng tốt nhất đối với chống phù não, do kéo nước từ khoảng gian bào vào lòng mạch, làm giảm độ nhớt của máu gây tăng lưu huyết, đồng thời có tác dụng làm tăng huyết áp. Liều dùng lần đầu 1g/kg thể trọng, truyền tĩnh mạch nhanh thành dòng; sau 4- 6 giờ nhắc lại lần 2, lần 3 với liều 0,25 – 0,5g/kg thể trọng; cần chú ý nếu kết hợp với lợi tiểu Lasix thường gây nguy cơ mất nước và điện giải, có thể gây tổn thương ống thận nếu dùng kéo dài.
Glycerol 10% dung dịch uống, liều từ 0,5 – 1g/kg thể trọng, cách 6 giờ cho uống 1 lần. Cần chú ý tác dụng phụ như nôn, buồn nôn, đi lỏng, hemoglobin niệu, vàng da
Huyết thanh mặn ưu trương có tác dụng hút nước gian bào, làm giảm áp lực nội sọ, giảm độ nhớt của máu, tăng lưu lượng máu lưu hành. Chỉ định khi các biện pháp khác như dùng manitol, tăng thông khí và barbituric không kết quả. Nhiều tác giả thống nhất nên dùng huyết thanh mặn 3% trong nhiều ngày để chống phù não.
Dẫn lưu dịch não – tủy: có thể đưa một ống thông vào não thất khi các biện pháp khác không kiểm soát được tăng áp lực trong sọ. Hiệu quả của phương pháp này còn hạn chế và có nguy cơ nhiễm khuẩn não màng não, có thể gây nguy hiểm đến tính mạng bệnh nhân.
Mở hộp sọ giảm áp: phẫu thuật này đối với các nhà ngoại khoa thường được sử dụng trong việc lấy bỏ khối u, khối máu tụ, áp xe não; trong nội khoa nếu chảy máu não ổ lớn, nhồi máu ở gốc động mạch não giữa hoặc não trước gây phù não rộng thì phẫu thuật mở hộp sọ làm giảm áp trong sọ được xem xét tiến hành, nhưng cũng cần chú ý chỉ áp dụng khi các biện pháp điều trị nội khoa khác làm giảm áp lực trong sọ bị thất bại.
Tăng thông khí phổi hợp lý làm giảm áp lực trong sọ, có tác dụng làm co mạch não và giảm thể tích não. Nên giữ PaCO2 từ 30 – 35mmHg. Chú ý nếu tăng thông khí phổi quá mức (PaCO2 < 30mmHg) có nguy cơ co mạch và làm giảm áp lực tưới máu não.
Chú ý: không dùng glucose ưu trương và corticoid để chống phù não; vì trong môi trường yếm khí chuyển hóa glucose bị ứ ở khâu acid lactic và piruvic máu, gây acid hóa vùng tranh tối tranh sáng ảnh hưởng đến sự hồi phục của tế bào thần kinh. Sinh lý chuyển hóa glucose bình thường trong môi trường ái khí cho 38 ATP, còn trong môi trường yếm khí chỉ tạo được 2 ATP. Corticoid ít tác dụng chống phù não mà có nhiều tác dụng phụ như tăng huyết áp, chảy máu đường tiêu hóa, tăng đường huyết, tăng nguy cơ nhiễm khuẩn.
Theo dõi và diều trị biến đổi glucose máu ở bệnh nhân đột qụy não cấp: Giai đoạn cấp bệnh nhân thường có tăng đường máu phản ứng trong 72h đầu, nên thận trọng dùng thuốc hạ đường máu có thể dẫn đến nguy cơ hôn mê do hạ đường máu, dễ chẩn đoán nhầm hôn mê do đột qụy. Nếu bệnh nhân có tiền sử đái tháo đường, xét nghiệm thấy đường máu cao >11mmol/lít: cần phải điều chỉnh hàng ngày bằng các thuốc chống đái tháo đường dạng uống hoặc dạng tiêm.
Điều trị theo thể đột qụy (chảy máu não, chảy máu dưới nhện và nhồi máu não)
Chảy máu não và chảy máu dưới nhện
Dùng các thuốc có tác dụng đến quá trình đông – cầm máu như: transanmin 0,25g x 2 – 4 ống, tiêm tĩnh mạch sáng/chiều để chống tan cục máu đông dễ gây chảy máu thứ phát từ ngày thứ 2 đến ngày thứ 7.
Nếu chảy máu dưới nhện hay chảy máu não lớn có tràn máu não thất: Nimotop 10mg/50ml truyền tĩnh mạch bằng bơm tiêm điện đề phòng co mạch, gây nhồi máu não thứ phát, có thể dùng 2 lần một ngày (cần chú ý theo dõi hạ huyết áp). Sau 5 – 7 ngày tùy tình trạng bệnh nhân mà chuyển thuốc uống nimotop 30mg liều từ 6 – 8 viên/ngày chia 4 lần cách nhau 2 – 3 giờ
Phẫu thuật lấy ổ máu tụ ở bán cầu khi khối máu tụ lớn khoảng > 60ml có hiệu ứng choán chỗ, rối loạn ý thức tăng dần; nếu chảy máu ở tiểu não có đường kính khối máu tụ lớn > 3cm: phải đề phòng tụt kẹt não; nên mời các nhà phẫu thuật thần kinh hội chẩn để quyết định điều trị phẫu thuật.
Tìm nguyên nhân của chảy máu não, nhất là chảy máu não do vỡ phình mạch, vỡ dị dạng động – tĩnh mạch: cần phải chụp mạch não và tiến hành can thiệp nội mạch, nút lò xo kim loại trong phình mạch, bơm chất gây tắc vào khối dị dạng động – tĩnh mạch đến khi tắc nhánh động mạch nuôi (có khi phải làm lần 2, lần 3, nhưng khó gây tắc hoàn toàn, giá thành đắt) hoặc tia xạ khi khối dị dạng động – tĩnh mạch nhỏ (có đường kính 2-3 cm), sau 2 năm mới hết nguy cơ chảy máu.
Điều trị nhồi máu não:
Nhằm phục hồi tuần hoàn não bị tắc, bao gồm các biện pháp sau:
Điều trị tiêu cục máu đông: thúc đẩy quá trình biến đổi plasminnogen thành plasmin để phân hủy fibrin và các protein đông huyết tương khác làm tiêu cục huyết khối như:
rtPA: cần nắm vững chỉ định và chống chỉ định của thuốc. Cửa sổ điều trị thiếu máu não cấp chỉ áp dụng từ 3 giờ đến 4,5 giờ đầu sau khởi phát đột qụy, phải theo dõi chặt chẽ các biến chứng đặc biệt là biến chứng chảy máu thứ phát (tỷ lệ 1/16). Liều dùng đường tĩnh mạch từ 0,7 đến 0,9mg/kg thể trọng, tối đa 90mg; 10% tiêm tĩnh mạch nhanh trong vòng 1 phút, còn lại truyền tĩnh mạch bằng bơm tiêm điện trong vòng 60 phút. Chú ý phải loại trừ chắc chắn chảy máu não và phải thực hiện ở các cơ sở chuyên khoa đột qụy có kinh nghiệm kết hợp với hồi sức tích cực đề phòng biến chứng chảy máu.
Streptokinase, urokinase hiện nay ít dùng vì tai biến chảy máu nhiều, theo dõi phức tạp.
Thuốc chống kết tập tiểu cầu: aspirin 100-325mg, ticlopidin 200mg, aggrenox, clopidogrel 75mg. Đặc biệt luotai (hãng dược phẩm Đông Đô) là một sản phẩm có nguồn gốc thảo dược, được chiết xuất từ củ tam thất có tác dụng chống kết tập tiểu cầu và bảo vệ tế bào thần kinh.
Điều trị chống đông: làm giảm sự tạo thành thrombin và giảm cục máu đông giàu fibrin như heparin trọng lượng phân tử thấp. Nó làm giảm tỷ lệ tái phát nhồi máu não nhưng lại làm tăng nguy cơ chảy máu não, vì vậy chỉ định dùng heparin thường quy trong giai đoạn cấp nhồi máu não, nhưng cần cân nhắc kỹ. Hoặc dự phòng bằng warfarin, lovenox.
Ancrod được chiết xuất từ nọc độc của một loài rắn ở Malaysia có tác dụng làm giảm độ nhớt của máu, tăng lưu lượng tuần hoàn máu và ít gây chảy máu thứ phát, nhưng tác dụng còn hạn chế.
Lấy cục máu đông qua phương pháp can thiệp nội mạch: sau khi phát hiện chỗ tắc mạch não qua chụp mạch não bằng chụp mạch não số hóa xóa nền đưa dụng cụ vừa chọc vừa hút cục máu đông ra ngoài (máy hút, ống thông). Ưu điểm của phương pháp này là cửa sổ điều trị trong vòng 8 giờ sau đột qụy, nhưng chi phí còn cao. Dụng cụ máy móc của hãng PENUMBRA (Mỹ) sản xuất và cung cấp.
Các thuốc bảo vệ và dinh dưỡng tế bào thần kinh có tác dụng kéo dài cửa sổ điều trị giúp cho quá trình dinh dưỡng, chuyển hóa, hồi phục các tế bào thần kinh ở vùng bán ảnh tốt hơn. Thuốc có nhiều loại:
Nguồn gốc hoá học như duxil, nootropin, cavinton, stugeron.
Thuốc có nguồn gốc thực vật: tanakan, gingko biloba…
Thuốc thuộc nhóm citicolin giúp tái tạo tế bào thần kinh thông qua việc tổng hợp photpholipid màng tế bào và tổng hợp acetylcholin (là chất tăng dẫn truyền thần kinh).
Chất có nguồn gốc sinh học để tăng trưởng và dinh dưỡng tế bào thần kinh (như Cerebrolysin) có tác dụng tương tự như yếu tố tăng trưởng thần kinh được chỉ định trong các giai đoạn của thiếu máu não cục bộ và chấn thương sọ não càng sớm càng tốt.
Liệu pháp vật lý như cho bệnh nhân nằm trong buồng oxy cao áp có tác dụng phục hồi tốt.
Bù dịch và điện giải
Bình thường mỗi ngày cơ thể người trưởng thành cần trung bình từ 2-2,5 lít nước vào để có khoảng 1,2 – 1,8 lít nước tiểu/24 giờ; còn lại nước thải theo trong phân, mồ hôi và qua hơi thở. Đối với bệnh nhân đột qụy não do nước qua đường niệu tăng, sốt, mồ hôi, hơi thở càng tăng nên lượng dịch đưa vào phải bằng với lượng dịch mất đi, khoảng > 2,5 lít dịch. Thường truyền dung dịch natriclorua 0,9%, hạn chế dùng dịch nhược trương; đồng thời phải bổ xung đủ điện giải (kali, calci).
Tùy tình trạng bệnh nhân mà phải bổ sung các dung dịch cung cấp chất đạm, lipid để đảm số calo trong ngày (như truyền albuminn, alvesin, Intralipus…).
Các bệnh nhân tỉnh táo nên cho ăn qua đường miệng ở tư thế ngồi, cho ăn liều nhỏ, dễ tiêu như sữa, súp, cháo…
Bệnh nhân không ăn uống được cần đặt ống thông dạ dày để bơm sữa, súp đảm bảo tối thiểu khoảng 1500 – 2000 Kcalo/ ngày, chia nhiều bữa, mỗi lần từ 100-200ml, chú ý đảm bảo vệ sinh, tránh rối loạn tiêu hóa và ỉa lỏng…
Đề phòng nhiễm khuẩn thứ phát
Sốt là triệu chứng đầu tiên báo hiệu nhiễm khuẩn (chú ý người già yếu quá chỉ sốt nhẹ hoặc không sốt). Do vậy, phải tìm cho được nguyên nhân gây sốt. Có thể do các nguyên nhân sau:
Viêm phổi: sốt, tăng tiết dịch đặc, dịch nhày mủ, bạch cầu tăng ở máu ngoại vi, chụp Xquang phổi có hình ảnh tổn thương… là các triệu chứng đầu tiên báo hiệu nhiễm khuẩn. Hay gặp ở bệnh nhân tuổi cao, đặt ống nội khí quản dài ngày, mở khí quản, sặc thức ăn và nước uống, có bệnh phổi phế quản mạn tính từ trước, nằm lâu… Điều trị nên dựa vào kháng sinh đồ và đặc điểm dịch tễ nhiễm khuẩn bệnh viện tại cơ sở y tế sở tại. Chú ý hàng ngày phải hút, rửa ống nội khí quản, ống Sjöberg, dùng các thuốc gây loãng đờm để tránh tắc ống…
Nhiễm khuẩn đường niệu do đặt ống thông tiểu: bệnh nhân nhân sốt, nước tiểu đục, đỏ, thậm chí có mủ chảy ra ở niệu đạo, xét nghiệm nước tiểu >10BC/ml, nhiều xác BC, thường do Escherichia coli và Proteus mirabilis. Điều trị tốt nhất theo kháng sinh đồ, trước tiên nên rửa bàng quang bằng nước muối sinh lý ấm ngày 2 lần, có thể pha thêm 2 – 3ml dung dịch berberin; sau khi rửa xong cần thụt giữ kháng sinh trong bàng quang để từ 3 – 4 giờ…
Nhiễm khuẩn ống thông tĩnh mạch: có thể gây vãng khuẩn huyết hoặc nhiễm khuẩn huyết thực thụ, viêm nội tâm mạc… gây nguy hiểm tới tính mang bệnh nhân. Tại chỗ có thể thấy viêm tấy, phù nề, mủ và tạo vỏ chắc. Chăm sóc và điều trị hàng ngày phải thay băng, chấm cồn iod vào chân ống thông, không nên để ống thông quá 2 tuần; dùng kháng sinh mạnh vancomycin phối hợp cefotaxim hay nhóm amiloglycosid…
Nhiễm khuẩn, rối loạn tiêu hóa: có thể do dùng kháng sinh gây loạn khuẩn hoặc do ăn uống không đảm bảo vệ sinh. Muốn hạn chế biến chứng trên thì các thức ăn như sữa, súp, cháo cho bệnh nhân hàng ngày phải do bệnh viện cung cấp. Điều trị có thể dùng metronidazol, smecta, men tiêu hóa…
Chăm sóc điều dưỡng, phục hồi chức năng
Chăm sóc da và niêm nạc: đề phòng loét các điểm tỳ như gót chân, mông, vai, gáy… Khi phát hiện thấy da vùng tỳ đè đỏ, tím cần xoa bóp, nằm đệm nước, trở mình 2 giờ 1 lần, kiểm tra albumin máu, tăng cường dinh dưỡng, tra thuốc cloromycetin 0,4% 4 – 5 lần vào 2 mắt, thay quần áo, lau người hàng ngày, vệ sinh vùng tầng sinh môn sau tiểu đại tiện.
Chú ý vệ sinh răng miệng bằng các dung dịch sát trùng, kiểm tra vị trí ống nội khí quản, ống thông dạ dày đề phòng loét hoặc viêm răng lợi…
Chống teo cơ cứng khớp: theo GS Bonorving (Đại học Lund – Thụy Điển) ở người khỏe mạnh nếu nằm bất động quá 24 giờ sẽ dẫn đến giảm độ bền chắc của cơ, teo cơ, giảm hấp thụ calci vào xương, giảm chuyển hóa lipid và protid, ảnh hưởng đến đại tiểu tiện, giảm chức năng tim mạch và nhu động ruột, tăng nguy cơ huyết khối tĩnh mạch… Vì vậy, ở bệnh nhân đột qụy cần vận động sớm trong vòng 24 giờ đầu đến 3 ngày sau khởi bệnh để chống teo cơ cứng khớp và các bất lợi trên, tránh để bênh nhân nằm nghiêng quá lâu về bên liệt (nhưng phải chú ý tùy tình trạng bệnh nhân, đề phòng tụt huyết áp thế đứng do giảm lưu lượng máu não).
Nếu bệnh nhân có rối loạn vận động ngôn ngữ: phải tập luyện cho bệnh nhân từng từ, từng câu, từ câu đơn giản đến câu phức hợp.
Liệu pháp tế bào gốc
Liệu pháp tế bào gốc đang được nhiều chuyên ngành quan tâm nghiên cứu và ứng dụng điều trị trong một số bệnh như: suy tủy, một số bệnh máu ác tính, nhược cơ, điều trị nhồi máu cơ tim và đột qụy não… đã mang lại nhiều hứa hẹn.
Chiến lược dự phòng đột qụy tái phát
Thay đổi nếp sống, bỏ hút thuốc lá, bỏ uống rượu, chống béo phì, đi bộ mỗi ngày ít nhất 30 phút…
Chống tăng huyết áp bằng các thuốc ức chế men chuyển, ức chế calci, lợi tiểu…
Chống tăng lipid máu bằng các thuốc nhóm statin.
Bệnh nhân rung nhĩ: dùng thuốc chống đông hiệu quả hơn thuốc chống kết tập tiểu cầu.
Khai thông chỗ hẹp động mạch cảnh khi tỷ lệ hẹp >75%: mổ, đặt sten
Để lại một phản hồi